Если вы у меня на странице и читаете эту тему, значит вас интересует хронический эндометрит и его лечение. ;-)
Как увеличивается ХГЧ при беременности?
Всем привет!
все никак не могла собраться с мыслями и написать сюда.
Поняла, что о чем-то плохом на бб писать намного проще, чем о хорошем.
В моей жизни случилась первая беременность ❤️
Это был 5-ый перенос в целом и 4-ый с ПГТ.
Далее будет подробный рассказ и важный волнующий меня вопрос в конце.
Нашла такую статью !!!И если рассуждать по ней то тест на 7 ДПП и не должен показывать,что думаете по поводу этой таблице ???
Рассмотрим развитие эмбриона при ЭКО по дням при переносе на 5 день после оплодотворения:
1 дпп - лопается оболочка, чтобы бластоциста могла прикрепиться в матке;
2 дпп - на этом этапе бластоцист
Расскажу историю нашего планирования и родов. У меня мультифолликулярные яичники, аденома гипофиза. Прием витаминов, каберголина и иноферта.
В августе 2023 начали планировать детей. В январе 2024 впервые тесты показали 2 полоски. Хгч на 13 дпо-69. После этого тесты начали бледнеть. Вот и познакомились с так называемой «БХБ»
После
Кажется, всё до сих пор хорошо. Но УЗИ во вторник я все равно жду с нетерпением.

Сдала сегодня четвертый (надеюсь, последний) ХГЧ. Динамика такая:
16.05, чт (9-10 ДП
Девочки, посмотрите пожалуйста динамику хгч, 10 дпп 53, 12дпп 195, 14дпп 447, 17дпп 3832. Вырос в 8,5 раз, я так понимаю это хорошо, правильно ведь ? Просто везде пишут что должен в 2 раза увеличиваться.
и ещё вопрос можно ли уже на узи ? Репродуктолог говорит через 2 дня ещё хгч, потом узи. А мне так хочется скорее убедится в том, что бе
Добрый вечер, девочки, пока есть свободное ночное время напишу все что я собрала и подчеркнула за период борьбы за сына.
История долгая, не совсем удачная....но суть не в этом. Я не знаю, как закончится этот протокол, первый мой крио за столько лет, но у меня возникает вполне логичный вопрос: почему все эти тонкости во внимание берут сейчас, но ни при первом и втором протоколе, когда ты на 7-8 лет младше, с хорошим здоровьем и т.д.
Сохраняю на память и може
Советы женщинам после неудавшегося ЭКО
диагноз "отсутствие овуляции"
НЕ СТАВИТСЯ ПО ГРАФИКАМ БАЗАЛЬНОЙ ТЕМПЕРАТУРЫОдним из наиболее "популярных" методов "лечения" у большинства врачей, которые не знают как еще по другому ускорить процесс наступления беременности у нетерпеливых будущих родителей, является стимуляция овуляции. Чаще всего - "Клостилбегитом". Зачастую его назначают всем и каждому безо всяких на то оснований.
Давайте разберемся, что такое стимуляция, зачем она нужна и можно ли без нее обойтись. Как ее нужно правильно проводить, чтобы избежать в будущем "неприятных последствий". В современной медицине стимуляция овуляции может производиться гормональными препаратами в том случае, если у женщины отсутствует собственная овуляция. При этом важно помнить, что однократная стимуляция овуляции гормональными препаратами не имеет ничего общего с восстановлением собственной овуляции у женщины. Прежде всего нужно отметить, что гарантированно восстановить овуляцию можно только выяснив причину ее отсутствия и устранив все неблагоприятные факторы. И далеко не во всех случаях стимуляция овуляции может дать желаемый эффект, если причина ее отсутствия ранее не была установлена.
При постановке диагноза "отсутствие овуляции" очень важно помнить, что он не должен основываться на графиках базальной температуры (БТ) - даже за несколько циклов наблюдения, не говоря уже об единичном цикле исследования. Это настолько дикое явление во врачебной практике, что не поддается никакой критике. Именно таким образом ставится огромное количество липовых диагнозов и назначается лечение, которое не только не нужно, но и может нанести огромный вред совершенно здоровой женщине.
Так что отложите в сторону свои графики и ни в коем случае даже не показывайте их врачу - не дай Бог он начнет вас по ним "лечить". Максимум, в чем они могут помочь - сподвигнуть на дополнительные обследования, если возникли какие-либо сомнения в наличии овуляции. Более серьезные выводы можно делать только после комплексного обследования.
Ни в коем случае не стоит начинать стимуляцию, если не оказались в норме такие гормоны как - гормоны щитовидной железы, пролактин и мужские гормоны. Подобные нарушения сами по себе могут препятствовать овуляции. Для начала стоит их привести в норму - возможно никакого другого лечения не потребуется и овуляция восстановится самостоятельно.
"Побочные эффекты" стимуляции
Всегда помните о том, что любое медикаментозное лечение - это не просто "волшебная пилюля" для достижения разового(!) результата. Помимо заманчивых "плюсов", оно может иметь и различные негативные последствия (как кратковременные, так и долгосрочные) для вашего здоровья - проблемы ЖКТ и ЦНС, кистозные образования, гиперстимуляция яичников, апоплексия (разрыв) яичника, гормональные нарушения, раннее истощение яичников (ранний климакс), лишний вес, многоплодная беременность.
Наличие проблем с овуляцией косвенно говорит о нездоровье всего организма. Рассмотрите альтернативные варианты восстановления здоровья естественными природными средствами. Меняйте свой образ жизни, мышления, питание. Есть много способов оздоровления. Начинайте бороться не "с болезнями", а "за здоровье". Тогда и результат не заставит себя долго ждать.
Если все же решено провести стимуляцию
Первое, что необходимо сделать перед началом стимуляции и независимо от того, какими препаратами проводится стимуляция, обязательно нужно иметь на руках достаточно хорошие (или по крайней мере - пригодные для естественного зачатия, инсеминации или ЭКО/ИКСИ) результаты свежей спермограммы мужа на руках. Несмотря на то, какие результаты у него были в позапрошлом году или сколько было детей в предыдущем браке, анализ нужно сделать непосредственно перед планированием лечения методом стимуляции, чтобы исключить напрасные траты денег на препараты и не подвергать ненужной опасности здоровье женщины.
Если врач предлагает вам обследовать мужа только после одного-двух-трех или более месяцев неудачных стимуляций - уходите от такого врача! Такая халатность не заслуживает никакого доверия и может очень дорого обойтись вам и вашему здоровью.Еще лучше - если у вас перед началом стимуляции будут на руках результаты исследований маточных труб на проходимость - ГСГ или лапароскопии, если вам не предстоит ЭКО/ИКСИ.
Второе, что необходимо запомнить - любая стимуляция должна производиться под строгим контролем врача и ультразвукового мониторинга. Постоянное наблюдение позволит врачу с уверенностью судить о реакции организм на препараты, контролировать рост фолликулов, наступление овуляции и др., а так же корректировать назначения различных препаратов и предотвращать возможные проблемы (возникновение фолликулярных кист, гиперстимуляция без врачебного контроля могут очень дорого вам обойтись) в процессе стимуляции. Так как любая стимуляция - это серьезный риск для здоровья. Халатное отношение может привести не только к проблемам со здоровьем, но и создать угрозу жизни женщины.
Если врач предлагает вам прийти на прием или УЗИ только "через пару-тройку месяцев неудач", "когда график станет двухфазным" и т.д. - уходите от такого врача!Основные этапы стимуляции
Препараты, используемые для стимуляции овуляции:
"Клостилбегит" - препарат, используемый для стимуляции овуляции, усиливает секрецию гонадотропинов (пролактина, ФСГ и ЛГ), стимулирует овуляцию. После нескольких неудачных курсов клостилбегита при отсутствии овуляции, либо полного отсутствия роста фолликулов следует провести дополнительное обследование и пересмотреть методы лечения. Даже по инструкции "Клостилбегит" не рекомендуется принимать более 5-6 раз в жизни. Последствия злоупотребления препаратом могут быть достаточно плачевными, вплоть до "раннего истощения яичников" (или "раннего климакса"). С подобным диагнозом дальнейшее лечение бесплодия с собственными яйцеклетками женщины может оказаться под большим вопросом, а в отдельных случаях - просто невозможным.
"Меногон" - Гонадотропин менопаузный, содержит ЛГ и ФСГ. Оказывает фолликулостимулирующее и гонадотропное действие. Увеличивает концентрацию половых гормонов в плазме. У женщин вызывает повышение концентрации эстрогенов в крови и стимулирует рост яичников, созревание в них фолликулов и овуляцию, вызывает пролиферацию эндометрия.
"Пурегон" - оказывает эстрогеноподобное действие, восполняет дефицит ФСГ, стимулирует развитие фолликулов и синтез стероидов. Индуцирует развитие множественных фолликулов при проведении искусственного оплодотворения.
При выборе препарата для стимуляции следует помнить что Клостилбегит отрицательно влияет на рост (пролиферацию) эндометрия, поэтому при заведомо тонком эндометрии в анамнезе (менее 8 мм) лучше выбрать другие препараты для стимуляции.
Обычно стимуляция клостилбегитом начинают на 5-й день (и заканчивается на 9-й) назначаю по 50г (1 таб.) 1 раз в день, а стимуляция гонадотропинами (меногон, пурегон и др.) на 2-й день цикла (и заканчивается в среднем дней через 10 - это должен определить врач, наблюдая за процессом стимуляции). Но в каждом индивидуальном случае окончательное решение о сроках начала и продолжительности стимуляции остается за лечащим врачом (и зависит от состояния матки и яичников пациентки).
Первое УЗИ обычно проводят через несколько дней после начала стимуляции. Далее УЗИ проводится через каждые два-три дня (в зависимости от состояния матки и яичников при осмотре врач может назначить следующий осмотр раньше или позже) до того дня, пока фолликулы не дорастут до необходимых размеров - около 20-25мм.
После этого (независимо от схемы стимуляции) назначается укол ХГЧ (хорионический гонадотропин) (препараты: Гонакор; Прегнил; Профази; Хорагон;). Необходимая дозировка подбирается на усмотрение врача (обычно это около 5000-10000 ЕД). Он способствует "запуску" процесса овуляции и предотвращает возможность регрессии фолликулов и образования фолликулярных кист.
Овуляция обычно происходит через 24-36 часов после укола ХГЧ, которую подтверждают на УЗИ-обследовании и только после этого назначают дополнительную "поддержку" яичников (желтого тела) - прогестерон или утрожестан (а не с 11, 15, 16 или любого другого дня, как у нас принято делать у многих врачей).
Сроки и частота половых актов или инсеминаций при стимуляции назначаются врачом индивидуально исходя из мужского фактора. При хорошей спермограмме это обычно - через день (либо каждый день), начиная со дня укола ХГЧ и до образования желтого тела (когда овуляция уже произошла).
О фазе желтого тела или... "поддержание беременности"?ВНИМАНИЕ!!!
о качестве и продолжительности фазы желтого тела
НЕЛЬЗЯ СУДИТЬ ТОЛЬКО ПО ГРАФИКАМ БАЗАЛЬНОЙ ТЕМПЕРАТУРЫОдним из популярных методов "лечения" или создания его видимости у большинства врачей является так называемое "поддержание беременности". Чаще всего - Дюфастоном. Зачастую врачи назначают таблетки всем подряд безо всяких на то оснований, не затрудняя себя "ненужными обследованиями", чтобы создать видимость "лечения" и скорее полагаясь на старые русские "авось поможет", "лишним не будет", "не повредит" и так далее, чем руководствуясь здравым смыслом или необходимостью.
При поиске в себе каких-либо "патологий" или "страшных диагнозов" важно помнить, что он не должен основываться на графиках базальной температуры (БТ) - даже за несколько циклов наблюдения, не говоря уже о результатах наблюдения в единичном цикле. Это дикое явление во врачебной практике не поддается никакой критике. Именно таким образом ставится огромное количество липовых "диагнозов" и назначается "лечение", которое не только не нужно, но и может нанести огромный вред совершенно здоровой женщине.
Отдельное внимание стоит уделить гормональной теме.
Зачастую врачи не знают самых банальных вещей - "когда", "зачем" и "какие" обследования они назначают своим пациентам. Многие из них даже не догадываются, что овуляция - это явление строго индивидуальное и далеко не у всех женщин и не в каждом цикле случается ровно на 14-й день, как было описано в учебниках. Наиболее распространенная ошибка - диагностика сроков овуляции и анализ на прогестерон. В итоге женщина сдает анализы совершенно не в те дни, получает далекие от реальности "результаты", ложные "диагнозы" и вредное "лечение", которое ей не только не нужно, но и может оказаться опасным для здоровья.
Но даже, если вы уверены, что вы все сдавали "правильно" и у вас действительно "что-то не так", даже в этом случае перед тем, как принимать какое-либо решение о существовании каких-либо проблем и необходимости вмешательства в систему здоровья, необходимо несколько раз пересдать все анализы. Пересдавать их лучше в разное время и в разных лабораториях. При этом не забывайте, что уровень гормонов в организме может быть непостоянен даже в течение суток, а питание, стрессы и другие факторы так же могут влиять на результаты. Совершенно не обязательно, что в другом цикле картина будет аналогичной и возникшие подозрения подтвердятся.
Наиболее частым гормональным нарушением является недостаточность фазы желтого тела. Для того, чтобы оплодотворенная яйцеклетка могла успешно имплантироваться и расти в дальнейшем, продолжительность фазы желтого тела не должна быть короче 10 дней. В случае наступления беременности фаза желтого тела должна продолжаться до тех пор, пока не сформируется плацента и не возьмет на себя функцию питания плода. Обычно на это требуется около 10 недель с момента зачатия. Если выкидыш произошел раньше этого срока, это может свидетельствовать (внимание - не свидетельствует, а только может свидетельствовать!) о возможной недостаточности фазы желтого тела.
Поскольку у женщины под влиянием стресса или других внешних факторов овуляция может наступить не на 14-й а, скажем, только на 30-й день цикла. В результате ее цикл продолжался примерно 44 дня (30+14).
Вторая фаза цикла - от овуляции до последнего дня перед менструацией обычно продолжается от 12 до 16 дней. Вырабатываемый желтым телом гормон (прогестерон) очень важен для наступления и благополучного течения беременности, поскольку препятствует выходу других яйцеклеток в течение данного цикла и стимулирует рост эндометрия (внутренней оболочки матки).
Если фаза желтого тела короче 10 дней или уровень прогестерона в крови ниже нормы (а овуляция точно происходит) врач назначает прием гормональных прогестероновых препаратов (например, прогестерон в уколах или утрожестан).
Ключевым моментом и самой большой "ошибкой" в поиске каких-либо "дефектов" фазы желтого тела у женщины является неправильное определение длины фолликулярной фазы и сроков овуляции в каждом отдельном цикле (независимо от того - были ли раньше нарушения или задержки).
Начав принимать до овуляции любые гормональные препараты женщина рискует не только не добиться желаемого эффекта - наступления беременности, но и навредить своему гормональному здоровью. В случае с прогестероновыми препаратами в самом лучшем случае можно получить "противозачаточный" эффект в текущем цикле, в худшем - гормональные нарушения в дальнейшем. Ведь прогестерон и его аналоги препятствуют дальнейшему исходу яйцеклеток, а реакция женского организма на неожиданное вмешательство в естественные процессы со стороны может оказаться совершенно непредсказуемой.
Прогестерон
1. Анализ крови на прогестерон сдается в СЕРЕДИНЕ второй фазы - примерно через 7 дней после овуляции (за 7 дней перед началом следующей менструации). Результаты анализа, проведенного на несколько дней раньше или позже этого срока, могут оказаться менее объективными (сильно заниженными). Чтобы исключить возможность ошибки овуляцию необходимо предварительно отслеживать. Если после сдачи анализа менструация наступила позже, чем через 10 дней, и тем более - если более, чем через 2 недели (если анализ сдавался без отслеживания овуляции по УЗИ или тестам на овуляцию) - анализ лучше пересдать. Для уверенности в объективности результатов лучше сдавать этот анализ несколько раз за один цикл (с интервалом в пару дней) и несколько циклов подряд, чтобы исключить ошибки в лаборатории и иметь более полную картину.
2. Дюфастон ДО овуляции (в первой фазе) пить НЕ рекомендуется (если планируется на нем получить беременность), т.к. он может препятствовать овуляции!
Дозировка препарата обычно определяется врачом в зависимости от обстоятельств и особенностей организма. Прием препарата рекомендуется продолжать до установления наличия или отсутствия беременности (тесты, анализ крови на ХГЧ, УЗИ).
Наиболее распространенными препаратами сейчас являются - прогестерон в ампулах, утрожестан (натуральный прогестерон в капсулах), Дюфастон (синтетический препарат).
Производители уверяют, что в отличие от других синтетических аналогов прогестерона, Дюфастон "не влияет" на овуляцию. По крайней мере, именно такие утверждения Вы можете найти у производителя - как в аннотациях к препарату, так и на официальном сайте, включая большинство страниц раздела "вопросы-ответы". Но в действительности ЭТО НЕ СОВСЕМ ТАК. «...В клинических исследованиях показано, что обычных терапевтических дозах Дюфастон не подавляет овуляцию. По данным Adolf E. Schindler, дидрогестерон может повлиять на овуляцию в суточной дозе, превышающей 30 мг
То есть если по счастливому стечению обстоятельств на здоровом выносливом организме такое "лечение" может никак не отразиться негативно, то уже при наличии каких-либо гормональных нарушений возможно и ухудшение изначального положения - например, необдуманный прием препарата может сбить овуляцию не только в цикле с приемом препарата, но и привести к дальнейшим нарушениям.
О "безопасном" применение гормональных препаратов
Любой прием гормональных препаратов на этапе планирования требует ОСОЗНАННОСТИ. Перед тем как начать что-то принимать, надо проснуться, задать себе все вопросы, получить ответы, определиться с целью.
Не надо принимать Дюфастон с 16 по 25 день цикла, если вы планируете беременность, потому что :
- начав принимать дюфастон с 16-го дня Вы может заблокировать овуляцию, если она вдруг по каким-то причинам задерживается.
- прекращение приема дюфастона на 25-й день может вызвать выкидыш. Поэтому сначала доказанная овуляция, потом дюфастон. И принимать до диагностированной беременности или начала менструации.
Не надо принимать дексаметазон (метипред, преднизолон) вне беременности, если у вас нет выраженного адреногенитального синдрома с торможением овуляции, облысением и ростом бороды, а есть только немного повышенные надпочечниковые андрогены на бумажке.
Не надо принимать Диане-35, если вы планируете беременность, и у вас повышен тестостерон, потому что Диане-35 - противозачаточный препарат, а вы планируете беременность, и потому что после его отмены, все гормоны вернутся к исходному уровню - вы восстанавливаете уровень тестостерона или беременеете - это разные вещи!
Не надо лечить повышенный уровень кортизола - это всего лишь показатель стресса, в т.ч. стресса планирования и даже стресса забора крови (отпрашивание с работы, раннее вставание, натощак, торопежка на работу, волнение из-за возможных результатов, страх укола, вид крови, вид регистратуры, белого халата, обращение персонала). Его вообще не надо сдавать - кортизол. То же касается высокого уровня ЛГ и соотношения ЛГ/ФСГ. ЛГ - гормон стресса. Кстати он же дает слабоположительные полоски в тесте на овуляцию без самой овуляции. И он же вызывает психогенное бесплодие.
Не надо принимать клостилбегит (кломифен) для стимуляции овуляции, если низок исходный уровень эстрогенов, потому что он их блокирует еще больше. И не надо стимулировать рост фолликула, если не будет проведен овуляторный укол ХГ и его поддерживающие дозы - иначе смысла в такой стимуляции почти нет - фолликул вырастет и не лопнет.
Не надо продолжать стимуляцию клостилбегитом в той же дозе, если в предыдущем цикле эффекта не было - надо повышать дозу - и делать это можно не более 3-х циклов подряд, а потом переходить на другие препараты или менять тактику. (Отсутствие эффекта в данном случае - это не ненаступление беременности, а невырастание фолликула до доминантного)
Не надо называть низкий в первую фазу прогестерон недостаточностью второй фазы и лечить его дюфастоном. В первой фазе цикла он должен быть низкий , и сдавать его в это время не надо!
Не надо сдавать гормоны второй фазы (прогестерон и эстрадиол) на 20-23 день цикла, у всех разная длина цикла, середина второй фазы - это значит через неделю после овуляции или за неделю до предполагаемых месячных. И если у вас цикл 42 дня, то прогестерон вам надо сдавать на 35 день, а не на 23, а на 23 у вас еще первая фаза, и прогестерон на нуле - и это не означает ановуляции или НЛФ и не требует назначения дюфастона.
Не надо сдавать пролактин и прогестерон и эстрадиол во время беременности и тем более их интерпретировать и лечить - они в норме повышаются, это не требует лечения.
И есть множество других вещей с гормонами, которые делать не надо :)
Фолликулометрия (УЗИ-мониторинг) до середины цикла (или до 21 дня при любом цикле)
Вообще для определения факта произошедшей овуляции достаточно одного УЗИ в середине второй фазы (за неделю до менструации).фолликулометрия (т.е. неоднократное повторное УЗИ с начала цикла до визуализации желтого тела и постовуляторного эндометрия) нужна:
- в случае не просто нерегулярного, а абсолютно непредсказуемого менструального цикла.
При непредсказуемом цикле обычно делают УЗИ начиная с 10 дня цикла раз в неделю, пока не обнаружат доминантный фолликул, потом рассчитывают предполагаемое время овуляции и делают подтверждающее УЗИ во второй фазе. - в случае горячего желания определить точный день овуляции (хотя и эти данные лучше подкрепить данными гормонального теста на овуляцию)
В данном случает также делают первое УЗИ начиная с 10 дня цикла раз в неделю, пока не обнаружат доминантный фолликул. Рассчитывают рост фолликула и делают контрольное УЗИ в день, когда предполагаемый размер фолликула достигнет 20-24 мм (что опять-таки индивидуально). И через день-два делают окончательное УЗИ для подтверждения овуляции и наступления второй фазы. - в случае стимуляции овуляции
Если картина ранней первой фазы, спокойно можно распрощаться на неделю, зачем приходить через день? Если виден доминантный фолликул, легко рассчитать время его овуляции (поскольку фолликул растет в среднем на 2 мм в день), можно спокойно распрощаться дней на 10 - до второй фазы. Зачем приходить через день? И наконец если овуляции еще не видно, как можно ставить диагноз "ановуляция" вперед? Это все равно что диагноз "бесплодие" до планирования :) Еще весь цикл впереди, особенно если есть тенденция к длинным и нерегулярным циклам - как можно что-то оценивать на 14 день? Если овуляции по УЗИ ЕЩЕ нет, значит надо приходить позже, как раз тут и появляются показания к УЗИ, а вот многократное УЗИ до сих пор было совсем не нужно.
В общем-то цель всегда - увидеть картину второй фазы, только для того, чтобы поймать этот момент, и делают фолликулометрию. А рассматривать бедную яйцеклетку каждый день, а потом бросить ее перед самым интересным моментом без внимания - это необъяснимое поведение хозяйки :) И эти же люди потом отказываются лишний раз во время беременности ходить на УЗИ - мол вредно :)
Источник:
11 дпо 15
13 дпо 48 (вырос в 3,5 раза)
15 дпо 125 (вырос в 2,6 раз)
17 дпо 338 (вырос в 2,7 раз)
19 дпо 860 (вырос в 2,5 раза)
мне маловато кажется 👀
в первую беременность сдавала хгч 4 раза через день- каждый раз увеличивалось в 3,6-3,7 раз.
сейчас только в первый раз так было, потом стало с меньши
Советы женщинам после неудавшегося ЭКО
Да и вообще просто очень нужный сайт
http://s-nadejdoy.ru/vse-ob-eko
Помните, что ЭКО с собственными яйцеклетками или с донорскими яйцеклеткамии могут быть диагностическими сами по себе. У большинства пар беременность наступит с первой или второй попытки ЭКО, которые (очевидно), предполагают, что ЭКО - это все, в чем они нуждались. Если имплантация эмбрионов не происходит после 2-х или 3-х циклов ЭКО или происходит, но беременности срываются на ранних сроках, значит требуется выяснение причин неудач, прежде чем еще раз идти протокол. (рекомендуем ознакомиться со статьей: «Что такое хорошо в программе ЭКО»)
Итак, обсудим поэтапно возможные причины:
Шаг 1
Удостоверьтесь, что Вы имеете всю информацию в наличии: Вы должны знать:
- какие препараты Вы принимали, в какой дозировке и как долго;
- в каком состоянии были Ваши яичники (и матка) непосредственно перед тем, как Вы начали свой цикл ЭКО: сколько антральных фолликулов было на каждом яичнике, какого размера были яичники, каков был Ваш эндометрий в начале протокола;
- какой Ваш нормальный гормональный профиль (фолликулостимулирующий гормон (ФСГ), лютеинизирующий гормон (ЛГ), эстрадиол, пролактин, тиреостимулирующий гормон (ТСГ), Свободный-T4), какие были анализы на 1-3 день Вашего последнего цикла; (статья:«Гормоны - какие, в какие дни цикла, о чем говорят результаты»)
- сколько яйцеклеток было извлечено при пункции;
- какие показатели спермограммы были в день пункции; (статья:«Расшифровка результатов спермограммы»)
- какой процент фертильности спермы;
- как эмбрионы выглядели на 2 день после пункции (у хороших эмбрионов должно быть 2-4 клетки, должны быть симметричными и не фрагментированными);
- как эмбрионы выглядели на 3 день после пункции (у хороших эмбрионов должно быть 6-8 клеток, должны быть симметричными и не фрагментированными);
- как эмбрионы выглядели на 5 день после пункции (они должны быть бластоцистой - идеально: расширяющейся бластоцистой или которые уже начинают хэтчинг);
- как прошла Ваша пункция (легко или с осложнениями);
- были ли у Вас маточные спазмы, сильные тянущие в день пункции или последующие 2 дня;
- были ли у Вас какие-либо симптомы иммунной реакции на имплантацию (например, подобные гриппу симптомы, ангина, боль в суставах, высокая температура на 8-12 день после пункции);
- была ли какая-либо имплантация вообще - например, положительный тест на беременности, который исчез или внематочная беременность; - наблюдалось ли кровотечение перед проведением теста;
Шаг 2
Выясните у лечащего врача были ли благоприятные признаки, когда Вы начали последний цикл ЭКО:
- Ваш эндометрий должен был быть тонким, например, 3 мм, когда Вы начали стимуляцию.
- Если бы у Вас были беспокоящие кисты в начале длинного протокола, можно предположить, что Вы добились бы большего успеха на другом протоколе, например, коротком. Точно так же, если у Вас короткий цикл (или короткая фолликулярная фаза), и у Вас были 1 или 2 фолликула, которые развивались с опережением остальных и должны были быть принесены в жертву, чтобы позволить другим дозреть (часто плохая идея, поскольку самые быстрые фолликулы могут содержать яйцеклетки самого лучшего качества из всех созревающих), вы можете добиться большего успеха на длинном протоколе, а не на коротком.
- Если у Вас было меньше чем 2 антральных фолликула в каждом яичнике в начале протокола, особенно если у Вас был высокий анализ ФСГ и/или низкий AMГ, то это могло бы означать, что это не самый подходящий цикл для протокола ЭКО, особенно если обычно врач видит у Вас больше фолликулов, чем в начале этого протокола. Или это могло означать, что Ваш овариальный резерв беден, и Вы могли бы с таким же успехом как и стимулируемое ЭКО использовать естественный цикл ЭКО (без стимуляции). (подробнее в статье: «Повышенный уровень ФСГ и ЭКО») Или необходимо попросить, чтобы Ваш доктор проверил Ваш уровень DHEAS (dehydroisoandrosterone sulfate), чтобы видеть, не достаточен ли он, и обсудить поможет ли прием дополнительного DHEA в течение 3 месяцев. Возможно, нужно просить, чтобы Ваш доктор назначил эстрогенно-направленный протокол.
- Если Вам ранее уже был диагностирован эндометриоз, Вы должны знать, что некоторые женщины сохраняют довольно высокую плодовитость, но у других значительно ухудшается возможность оплодотворения из-за воспаления, связанного с эндометриозом. Если имплантация не наступает, то Ваш доктор должен назначить курс лечения для уменьшения воспаления. (подробности в статье: «Успешная программа ЭКО при эндометриозе»)
Шаг 3
Знайте и понимайте ответ ваших яичников. Ваша клиника должна стремиться к хорошему ответу яичников на стимуляцию, например, ответ, 8-15 яйцеклеток, но не более того.
Если у вас:
- очень высокий ответ яичников и / или гиперстимуляция
- или огромное количество фолликулов, но не много яицеклеток изъято,
- и еще, при всем этом, если у Вас антральных фолликулов насчитывалось больше чем 10 с каждой стороны, есть высокий AMГ и низкое качество яйцеклеток.
Все это предполагает, что вы подверглись чрезмерной стимуляции.
Возможности для снижения риска чрезмерной стимуляции на последующую попытку следующие:
- если необходимо, снизить Ваш общий индекс веса до 20-25;
- проконсультироваться с врачом об использовании протокола с противозачаточными таблетками (Вы принимаете таблетки в течение 1-3 месяцев до начала цикла, чтобы успокоить ваши яичники)
- спросить врача об использовании короткого протокола-агониста или так называемые конвершин протокол, вместо короткого антагонист-протокола или обычного длинного протокола (обращаем Ваше внимание на статью:«Протоколы в ЭКО»)
- снижение количества гормона ЛГ в протоколе, но имейте в виду что определенное количество ЛГ необходимо особенно на длинном протоколе или на антагонист-протоколе после того, как начали принимать антагонистический препарат.
- снижение общей дозы стимулятора или использования альтернативных день дозирования, например, 150 и 75 через день
- использование метода длительного дрейфа - прием довольно низких доз стимулирующих препаратов (например, 150 МЕ), и остановка, как только по крайней мере 2 фолликула достигли среднего диаметра 18-22мм (по УЗИ) и 50% от оставшихся фолликулов достигли 14-16мм, и последуюшего ожидания (дрейфа) до 5 дней, пока уровень Эстрадиола в крови падает ниже 2500 пг/мл, прежде чем давать тригер ХГЧ перед пункцией.
- использование таблеток каберголин (препарат, который был показан для уменьшения тяжести гиперстимуляции без ущерба качеству яйцеклеток / частоте наступления беременностей), чтобы уменьшить вероятность гиперстимуляции - хотя, как правило, это не уменьшает числа яйцеклеток или улучшает их качество.
- замораживание эмбрионов и КРИО протокол в следующем месяце, - это не уменьшает числа яйцеклеток или улучшает их качество, но может помочь избежать опасной гиперстимуляции.
Если у вас слабый ответ - менее 4 яйцеклеток извлечено при типичной дозе стимуляции (например, 10 дней 300 МЕ), то есть методы, для того, чтобы попытаться оптимизировать Ваши шансы и в этом случае. Целью является улучшение ответа яичников, чтобы получить больше яйцеклеток, но не за счет снижения их качества. Некоторые методы могут снизить качество яйцеклеток, поэтому не всем пациенткам они подходят. Другие методы не могyт увеличить количество, но могут помочь качеству яйцеклеток. Некоторые клиники не охотно адаптируют свои протоколы под отдельных пациентов, так что если Ваша клиника не готова обсуждать и изменеять стpуктуру Вашего неудачного протокола из-за слабого ответа, советую Вам обратиться за вторым мнением в более специализированнyю клиникy.
Вот мои советы вам для обсуждения в Вашей клинике.
1) изменение типа протокола. Число пунктированных яйцеклеток, как правило, выше в длинном протоколе для пациенток с нормальным ответом яичников. Но некоторые женщины имеют очень чувствительные яичники, которые не возвращаются в "норму" после блокады (укола дифферелина и т.д.) в длинном протоколе - таким образом, для них более подходящим является короткий протокол, который начинается с началом месячных. Кроме того, у некоторых лучшее качество яйцеклеток получается именно в коротоком протоколе. Поэтому, если у Вас был неудачным длинный протокол, то вероятно стоит подумать о переходе на короткий протокол, и наоборот. У некоторых женщин качество яйцеклеток улучшается, если их яичники отдыхали месяц или больше на противозачаточных таблетках, прежде чем вступить в протокол ЭКО. Но также есть и другие случаи, когда у женщины яичники не приходят в норму достаточно быстро после приема противозачаточных таблеткок. В этом случае им лучше попробовать протокол, где его начало совпадает с началом менструации в натуральном цикле, или попробовать конвершин протокол с сочетанием агонист / антагонист с предварительной блокадой противозачаточными средствами. У кого-то может быть лучшим ответ на протокол-вспышку: короткий протокол, в котором прием агонист начинается примерно в то же время, что и стимуляторы. Правда, иногда это приводит к ухудшению качества яйцеклеток - так опять же, Вам, вероятно, придется попробовать, чтобы узнать подходит ли такой протокол Вашему организму. Некоторые клиники не используют протокол-вспышку вообще, из-за его репутации снижения качества яицеклеток (в частности у возрастных пациенток), потому что уровень ФСГ, который организм женщины будет вырабатывать на протоколе-вспышке непредсказуем. Клиники, которые индивидуально подгоняют уровни ваших ФСГ и ЛГ путем очень тщательного мониторинга анализами крови и соответстенной индивидуальной дозировки стимуляции, чтобы получить ФСГ и ЛГ ближе к нужному уровню реже используют протокол-вспышку из-за его непредсказуемости, но те клиники, которые пытаются сократить количество препаратов стимуляции используют протокол-вспышку для некоторых пациентов, особенно для тех, у кого нормальный ответ яичников, чтобы с помощью вырабатываемого организмом ФСГ можно уменьшить количество ампул стимуляторов.
Некоторые врачи-репродуктологи считают, что для группы тех, у кого слабый ответ яичников, но при этом в естественных циклах овуляция происходит регулярно, и для группы возрастных пациенток со слабым ответом, шансы забеременеть с помощью ЭКО не повысятся за счет использования высоких доз стимулирующих препаратов, и проведение ЭКО в натуральном цикле имеет тот же, а может быть и лучший процент успеха чем в обычном ЭКО. Этот подход заключается в попытке 2-х или 3-х циклов ЭКО в естественном цикле без стимулирующих препаратов. Во время такого натурального протокола проводится регулярный мониторинг развития фолликулов по УЗИ (часто начинается за 4 дня до прогнозируемой овуляции, обычно овуляция происхоит за 14 дней до начала следующего цикла). Триггер-укол ХЧГ делается за 3 дня до овуляции и пункция через 3 дня после укола с целью взятия только 1 или 2 яйцеклеток, а подсадка эмбрионов происходит обычно на 2-й день после пункции. Цель такого натурального протокола в том, что он щадящий, поддерживает естественный уровень гормонов в организме и делает ставку на достижение наилучшего качества яйцеклеток, а не количества.
2) попробуйте поменять стимулирующие препараты. Стимулирующие препараты могут быть чистым ФСГ (например, гонал-F, puregon, Follistim) или смешанный ФСГ и ЛГ (merional, Menopur, pergoveris) и могут быть естественными (полученных из человеческой мочи, например, Menopur, merional) или синтетические (например, гонал F , pergoveris). Большинство врачей соглашаются с тем, что необходимо ЛГ для хорошего роста фолликулов, но некоторые считают, что слишком много ЛГ может быть пагубным для качества яйцеклеток. Так что если у Вас уже был плохой ответ в длинном протоколе с использованием чистого ФСГ, возможно Вы улучшите ответ яичников переключившись на короткий протокол (в котором Ваш естественный ЛГ остается в Вашей системе) или оставаться на длинном протоколе, но с довавкой ЛГ (например с частичным использованием Мерионала/Менопура). Некоторые врачи предпочитают натуральные препараты стимуляции, потому что они имеют репутацию более шадящих (и зачастую стоят дешевле), но другие предпочитают синтетические материалы, которые имеют репутацию более "интенсивных", - но пока исследования не показывают преимущество природных над синтетическими и наоборот, в таком случае ответ на вопрос - какой же лучше? - вероятно тот, на который именно Ваш организм реагирует лучше.
3) Принятие ДГЕА (DHEA) предварительно протоколу. Возрастные пациентки, как правило, имеют более низкий уровень ДГЕА и из-этого вытекающий слабый ответ яичников. Некоторые исследования показывают, что если уровень ДГЕА в крови низкий, то, принимая ДГЕА можно улучшить или даже востановить уровень обратно в нормальный диапазон, что в некоторых случаях приводит к улучшению яичников. Это улучшение обычно наблюдается примерно через 3-6 месяцев. Поэтому, если у вас был один протокол со слабым ответом, советуем вам сдать следующие анализы крови (на 1-3 день менструального цикла): DHEAS, свободного тестостерона, estrodial, SHBG, ФСГ, ЛГ и пролактина. Если DHEAS низкий и тестостерон и ЛГ еще не поднялись и Ваш SHBG еще не упал, то Вы можете попробовать принять ДГЕА (например,. 25 мг микронизированного ДГЕА от известного бренда 3 раза в день в течение 3 месяцев перед протоколом ЭКО). После первого месяца, вы должны повторить анализ крови, чтобы проверить, не вышли ли Ваши уровни за диапазоны норм, так как слишком завышенные ДГЕА, тестостерон, ЛГ или слишком низкий SHBG понижает качество яйцеклеток.
4) прием Эстрогена. Хороший ответ, как правило, связан с относительно низкими уровнями ФСГ, поэтому в некоторых клиниках требуют подождать того месяца, когда Ваш ФСГ будет на самом низком уровне на 1-3 день менструального цикла, прежде чем разрешить Вам войти в протокол. Эстроген, как правило, подавляет ФСГ, поэтому некоторые врачи считают, что прием эстрогена в течение 1 недели до начала стимуляции может помочь тем, у кого слабый ответ яичников.
5) Увеличение дозы ФСГ. Увеличение дозы ФСГ зачастую помогает увеличить количество фолликулов и таким образом снизить риск слабого ответа, - но некоторые исследования показывают, что высокие дозы также снижают качество яйцеклеток. Соответственно, не все врачи хотят назначать высокие дозы стимуляции пациенткам. Если это необходимо (дозы более 300 МЕ), врачи изпользуют так называемый подход «шаг вниз» - когда пациент начинает протокол с высокой дозы и постепенно ее снижает. Если в Вашем последнем протоколе, вы принимали в особенности низкие дозы ФСГ для вашей возрастной группы (например,. 225IU или 150IU для 35 лет), и ответ был слабый, то конечно будет разумно, если Ваша клиника предложит Ввам более высокие дозы, например, 450IU переходящие через 4 дня в 300 МЕ, но стоит с осторожностью относиться к тем врачам, единственным решением которых огромные дозы ФСГ (например, 600 МЕ). Исключением здесь могут быть случаи, когда еще достаточно молодые пациентки со слабым ответом в предыдущих протокола, у них высокое качество яйцеклеток и можно попробовать высокие дозы для увеличения количества фолликулов.
6) Образ жизни / витамины / добавки. Некоторые добавки должны помочь тем, у кого слабый ответ. Например, эстрогенная / эстроген-подобные добавки могут помочь снизить ФСГ, который в свою очередь помогает улучшить ваш ответ (например, ростки пшеницы, спирулина). Другие добавки или изменения образа жизни могут только косвенно повлиять на Ваш организм - например, маточное молочко, дополнительный белок. Большое значение имеет хорошее питание и отдых.
7) проблемы щитовидной железы. Невыявленные отклонения в работе щитовидной железы увеличивают риск слабого ответа. Сдайте анализы ТТГ, Т4 и на антитиреоидные антитела. Зачастую врачи оценивают результаты по признанным диапазонам нормы, но не по тем диапазонам, которые оптимальны для пытающихся зачать ребенка. Если обнаружены антитиреоидные антитела, это означает, что у существует большой шанс развития заболевания щитовидной железы, даже если уровень гормонов сейчас нормальный. Некоторые исследования показывают, что при наличии антитиреоидных антител шансы на беременность могут быть увеличены, если приемом тироксина, препаратами для разжижения крови и стероиды.
8) Иммунные вопросы: Если Вы относительно молоды и без других явных ведомых причин получили слабый ответ яичников в протокле ЭКО, то это свидетельствует об уменьшение резерва яичников и возможно, что Ваши яичники страдают от атаки анти-овариальных антител. Это связано с преждевременной недостаточностью яичников и соответсвенно ведет к слабому ответу при ЭКО. Некоторые исследования показывают, что принятие иммунних препаратов, например стероидов может помочь уменьшить анти-овариальные антитела и повысить вероятность беременности.
9) Вы сейчас может быть и не готовы и даже не рассматривали возможность использования донорской яйцеклетки, но знайте, что эта возможность существует. Даже если это то, о чем Вы себе даже не разрешаете думать, пока все пути с собственными яйцеклетками не исхожены, по крайней мере знайте, что этот путь тоже есть и легко доступен до 50 лет. Так что даже если Ваши собсвенные яйцеклетки вам не принесут результата, с донорской яйцеклеткой есть хороший шанс иметь ребенка (например, 70% после 2 циклов) для большинства дам до 50 лет. (подробнее в статье: «Пристальный взгляд на донора ооцитов»)
Шаг 4
О чем говорит общее количество яйцеклеток? Как показывает практика, шансы на успех увеличиваются, когда из общего количества пунктированных яйцеклеток по крайней мере 1 или 2 являются незрелыми. Там, где не было незрелых яйцеклеток, это может быть признаком того, что стимуляция продолжалась слишком долго, и яйцеклетки перезрели. В некоторых случаях незрелые яйцеклетки могут быть оплодотворены путем обычного ЭКО, а не ИКСИ. Поэтому, если показатели спермы удовлетворительны, для незрелых яйцеклеток стоит просить эмбриолога попробовать их оплодотворить путем обычного ЭКО, а зрелые, как и планировали, путем ИКСИ.
Эмбриолог может дать Вам некоторую информацию о видимом (внешнем) качестве яйцеклеток еще до оплодотворения, и должен отметить, например, являются ли яйцеклетки пятнистыми или имеют ли они утолщенные (твердые) оболочки. Это могут быть признаки пониженного качества яйцеклеток. (подробнее в статье: «Качество полученных эмбрионов»)
Если количество полученных яйцеклеток является низким по сравнению с числом фолликулов, количество которых насчитывали (прогнозировали) до пункции, это может указывать на следующее:
1) врач не смог «добраться» к одному из яичников, например, из-за спаек / рубцов, которые сделали яичник недосягаемым, или в связи с тем, что у пациентки есть избыточный вес.
2) возможно случилась преждевременная овуляция до момента пункции - это может быть подтверждено путем сдачи анализа крови на прогестерон в день пункции. Протокол с антагонистами (Цетротид или Оргалутран) или Индометацин (очень дешевый препарат, который замедляет некоторые процессы необходимые для того, чтобы фолликул разорвался, такие как выработка организмом простгландина) - может помочь предотвратить преждевременную овуляцию.
3) Укол ХГЧ для созревания яйцеклеток, возможно, был сделан слишком рано (ранее, чем за 34-36 часов до пункции) или в недостаточной дозе для пациента, так что яйцеклетки не могут быть полностью освобождены от фолликула.
Бывают случаи, когда пациентки забывают (!!!) вколоть ХГЧ.
Шаг 5
Процент оплодотворения яйцеклеток и факторы спермы, влияющие на оплодотворение. Если у вас оплодотворилось 75% яйцеклеток, большинство эмбриологов считают, что это хороший показатель. Уровень оплодотворения зачастую ниже при ИКСИ, например, 60%, отчасти потому, что качество спермы, как правило, снижено, но и потому, что не все яйцеклетки могут пережить процесс ИКСИ; некоторые могут быть не достаточно зрелыми для ИКСИ. Процент оплодотворения - 50% является гранично допустимым, ниже 50%, как правило, считается плохим уровнем.
Если в Вашем протоколе ЭКО был низкий показатель оплодотворения, хороший эмбриолог должен быть в состоянии дать объяснение почему это произошло:
- Видимое\внешнее (заметное глазу) плохое качество яйцеклетки, например, утолщенная оболочка, пятна на поверхности яйцеклетки; яйцеклетки, которые распались после инъекции ИКСИ - все это параметры, которые указывают на то, что возможно причина неудачного протокола - плохое качество самих яйцеклеток. (предлагаем Вашему вниманию статью:«Неполноценные яйцеклетки - это причина бесплодия?»)
- яйцеклетки были в основном незрелые (стимуляция, возможно, не была проведена достаточно долго или укол ХГЧ был в недостаточной дозе); или яйцеклетки были перезревшие - стимулирование осуществлялось слишком долго
- в процессе обычного ЭКО (не ИКСИ) сперматозоидам не удалось оплодотворить яйцеклетки, скорей всего по причине наличия антиспермальных антител или дефектов в сперме, - в следующем протоколе следует попробовать ИКСИ. Но перед тем целесообразно сделать тест на антиспермальные антитела (если сперма имеет высокую вязкость, или не переходит из сжиженной консистенции в жидкую консистенцию - это уже свидетельствует о высокой вероятности наличия антиспермальных антител), а также сделать тест на наличие фрагментации ДНК сперматозоидов. (подробнее в статье: «Антиспермальные антитела»)
- эмбриолог может подозревать и другие причины, что указывают на снижение качества спермы - например, он с трудом смог найти достаточно нормального вида сперматозоидов для ИКСИ.
- Можно заподозрить бактериальное загрязнение - сперма и эмбриональная среда иногда могут быть проверены на это.
В цикле с ДЯ, (если доказано, что данный донор имел хорошие результаты в предыдущих циклах), если оплодотворение (или развитие эмбриона) плохое, это тоже может указывать на значительные проблемы со спермой.
Многие врачи заостряют все внимание только на качестве яйцеклеток и игнорируют качество спермы. Если у Вас есть более 3-х неудачных ЭКО, даже если качество яйцеклеток вызывает подозрение, имеет смысл не игнорировать качество спермы. В любом случае, если параметры спермы далеки от идеальных (есть агглютинация (склеивание), отсутствие перехода из сжиженной консистенции в жидкую консистенцию), стоит протестироать партнера на инфекции (например, хламидии / микоплазмы / уреаплазмы), но в некоторых клиниках проверяют только женщину, так как считают это более надежным.
Лучше определить, есть ли конкретные бактерии, которые могут быть вылечены соответствующими антибиотиками (анализ + атибиотикограмма). Но даже если не делать антибиотикограмму, некоторые клиники предложат 30-дневный курс доксициклина 100 мг два раза в день + вместе с курсом высоких доз антиоксидантов (например, витамин Е и витамин С), и потом повторное анализ спермограммы (и фрагментации ДНК) через 60 дней. Если есть значительные улучшения, например, на 200%, то, как правило, предполагают, что инфекция вносит свой вклад в проблемы с качеством спермы.
В некоторых случаях мужчина имеет историю заболеваний вирусной инфекцией, например, герпес, который может способствовать воспалению и снижению качества спермы. Там, где это подозревается, некоторые врачи предлагают курс противовирусных препаратов (например, 500 мг валацикловира два раза в день в течение 21 дней).
Для улучшения качества яйцеклеток:
- возможно предпринять антиоксидантную подготовку: например, прием ресвератрола и/или пикногенола и/или ликопена предварительной обработки, антиоксидантные диеты с большим количеством красных / оранжевых / зеленых овощей, ростков пшеницы, порошка свеклы (возможно Вам станет интересна статья: «За 2-3 месяца до протокола (советы)»)
- 3 месяца ДГЭА (Дегидроэпиандростерон) предварительной обработки, но только в том случае, если в крови ДГЭА низкий, за исключением случаев, когда соотношение ЛГ:ФСГ высокое, или низкий уровень ГСПГ (глобулин, связывающий половые гормоны), высокий уровень тестостерона, СПКЯ
- вспомогательный хетчинг, если оболочка утолщена;
- диета с высоким содержанием белка / диета с низким гликемическим индексом
- во время стимуляции ограничить уровень ЛГ (используя только / главным образом чистый ФСГ до 4 дня стимуляции, а затем - только ограниченные дозы ЛГ в день, например, используя в основном Гонал-Ф, Пурегон или Follistim и при этом добавлять Менопур или Люверис, которые содержат ЛГ); и применяя длинный или короткий протокол с половиной дозы антагониста, прием которого начинается с 1-го дня стимуляции.
- сокращение дней стимуляции, но не жертвуя при этом доминирующим (и, вероятно, лучшим по качеству) фолликулом, только для того чтобы остальные могли догнать его в размерах, это уменьшит количество полученных яйцеклеток, но улучшит их качество.
- противовоспалительные диеты / добавки, например, омега-3 рыбий жир, куркума, крапива, ресвератрол, пикногенол, кордицепс.
- стоит рассмотреть варианты ЭКО в естественном цикле или очень низкие дозы стимуляции, чтобы максимизировать качества яйцеклеток, но если качество спермы сниженно, то это добавляет определенные проблемы, потому что не все яйцеклетки могут пережить процесс ИКСИ.
Шаг 6
Понимание процесса развития эмбрионов. Хорошие качественные эмбрионы, как правило, делятся в соответствии со стандартными сроками. На следующий день после пункции яйцеклетки, они должны демонстрировать явные признаки оплодотворения. На 2-й день они должны иметь 2-4 клетки, быть симметричными, без фрагментаций. На 3-й день они должны иметь 6-8 клеток, быть симметричными, без фрагментаций. На 4-й день они должны быть морулы (комок клеток, как шелковица) и 5-й день они должны быть бластоцисты, в идеальном случае экспондированными или даже с начинающимся хетчингом. Эмбрионы, которые отклоняются от нормального развития путем деления слишком быстро или слишком медленно, показывая асимметрии на 2-3 день или у которых много фрагментации, имеют меньшие шансы дать здоровую беременность.
Но, имейте в виду, что лишь только потому, что эмбрион выглядит отлично, это не значит, что он обязательно превратиться в здорового ребенка. Например, если яйцеклетки отличного качества, но ДНК спермы очень плохое, яйцеклетка за свой счет сможет компенсировать дефекты сперматозоидов, позволяя эмбриону достичь стадии бластоцисты и даже имплантироваться, но, к сожалению, получить здоровой беременности не удастся.
Если эмбрионы низкого качества (медленно делятся / делятся слишком быстро), то здесь надо задуматься над качеством спермы или яйцеклеток, и стоит просить ДНК тест на фрагментацию спермы. Хотя эмбриолог сам должен иметь некоторое представление о качестве яйцеклеток из своих наблюдений.
Шаг 7
Хороший ли был эндометрий? Хороший эндометрий - трехслойный, даже в большей степени более темный на мониторе УЗИ, а не бледный, и около 9мм-14мм. Некоторые врачи утверждают, что более тонкий эндометрий не является проблемой, и указывают на то, что они видели беременности с эндометрием и 6 мм, но исследования неизменно показывают, что вероятность наступления беременности выше с эндометрием 9мм, чем с 6 мм. Но вполне вероятно, что у тех пациентов, которые все-таки забеременели с эндометрием толщиной 6мм, были сильнее другие аспекты (например, очень хорошее качество эмбрионов), которые и компенсировали слабый эндометрий. Если эндометрий меньше 9 мм, ваш врач должен попытаться решить эту проблему в следующий раз, а не отвергать этот момент, который якобы не является проблемой. (рекомендуем статью: «Слабое звено - эндометрий во время ЭКО»)
Тонкий эндометрий может быть в связи с:
- гормональные проблемы (например, эстрогена слишком мало - что может быть откорректировано с помощью гормональной коррекции: оральный или вагинальный Прогинова, или пластыри для тела Эстрофем).
- плохой кровоток - который может быть обнаружен непосредственно с помощью УЗИ с доплером для исследования маточной артерии, или может подозреваться после анализа на свёртываемость крови, или при повышение иммунной активности, например, повышенная НК(натуральные клетки-киллеры) активность, что может увеличить вероятность наличия микроскопических свертываний в матке в тканях эндометрия. Ослабленный кровоток может быть улучшен с помощью Клексана и, возможно, сосудорасширяющими лекарствами, как тербуталин, трентал или вагинальная виагра. Витамин Е, L-аргинин и селен также показан для роста эндометрия.
- эндометрит (воспаление слизистой) - как правило, связан с инфекцией, например, хламидии, микоплазмы, уреаплазмы. Его видно на гистероскопии, как красный, пятнистый, подобный клубнике. Обычно легко лечить антибиотиками, хотя, если бактерии могут быть успешно идентифицированы будет легче выбрать подходящий антибиотик.
- необратимые повреждения эндометрия после ЗППП (венерические заболевания), воспалительные заболевания женских половый органов или связанных с беременностью инфекции (эндометрит после абортов или после родов) или повреждения, вызванные рубцами после операций. Такие рубцы, где рубцовая ткань присоединяется к поверхности матки в виде спайки, как правило, видно на гистероскопии, но не всегда. Рубцовая ткань часто может быть отрезана при хирургической гистероскопии, но некоторые женщины склонны к повторению появления рубцовой ткани после операции. Некоторые хирурги временно оставляют "шары" или спирали в матке после операции, чтобы попытаться остановить реформирование спаек. Большинство врачей назначают лечение эстрадиолом после операции на матке, чтобы уменьшить вероятность образования спаек.
Варианты решения проблемы тонкого эндометрия
- Новые методы лечения, как введение МКПК (мононуклеарных клеток из периферийной крови), GCSF (фактор стимуляции колоний грануляцитов) или орошение матки ХГЧ может помочь при проблемах с эндометрием.
- Лечение, например такое как солевые промывания или микро-царапины эндометрия. Скорее всего это не будет влиять на увеличение толщины эндометрия, но может помочь имплантация в целом.
- Иногда гистероскопия с мягким выскабливанием может помочь дать новый импульс тканям эндометрия, и в следующий раз он будет расти более равномерно, но не обязательно более густым. Толстый эндометрий иногда может наблюдаться при СПКЯ или, аденомиозе (опытные доктора должны быть в состоянии идентифицировать аденомиоз на УЗИ), а иногда и в связи с наличием кист, которые вырабатывают гормоны, что препятствует нормальному падению уровня гормонов. Старый, толстый, пятнистый эндометрий должен выйти (про-менструировать) и вырасти вновь, чтобы повысить шанс приживания эмбрионов. Исследования показали, что если получатели донорской яйцеклетки были на эстрогенах в течение более 5 недель до переноса (то есть у них был старый несвежий эндометрий), то это приводило к значительному снижению частоты наступления беременности.
Шаг 8
Как произошел перенос эмбриона и были ли спазмы после переноса. По исследованиям было доказано, что если перенос произошел легко, то шанс на беременность выше, чем в том случае, если самочувствие при переносе было плохим. Поэтому, во время следующего переноса необходимо продумать, как облегчить перенос: расширить матку либо воспользоваться другим катетером. Другие исследования показывают, что пациентам, которые испытывали маточные спазмы, боли после подсадки имеют меньше шансов забеременеть, им необходимо успокоить матку после внедрения катетера (дать ей привыкнуть), но до подсадки эмбриона или достигнуть этого с помощью медикаментозного лечения.
Шаг 9
Понятие об имплантации. В случае, если у вас нет кровянистых выделений в ановуляторный цикл и есть кровянистые выделения в овуляторном цикле, это говорит о том, что у вас бывает имплантация, но не более.
Очень сложно выявить причины неудач имплантации, ими могут быть:
- Проблема с качеством яйцеклетки;
- Проблемы со спермой, например, ДНК фрагментация;
- Мужской или женский дефект кариотипа;
- Инфекция, например, микоплазма/хламидии/уреоплазма мешает матке принять эмбрион;
- Плохое качество эндометрия/анатомические проблемы с маткой, например, плохой кровоток, рубцевание, спайки, полипы, миомы;
- Повышенное количество клеток-киллеров;
- Эндометриоз или другое воспаление;
- Тромбофилии, которые, уменьшают кровоток к эндометрию (также рекомендуем статью: «Отсутствие имплантации»)
Гормональные проблемы, например, гипо-или гипертиреоз, плохо контролируемый диабет или прогестероновые проблемы, антитела щитовидной железы или другие гормональных антитела приводят приводят к проблемам с качеством яиц и/или имплантации. Женщины, которые страдают от иммунной реакции на имплантацию, могут почувствовать следующие симптомы: гриппозные симптомы, боли в суставах, повышенная температура тела, кожная сыпь, боль в горле примерно на 6-10 день после пункции. Это могут быть признаки роста воспалительных цитокинов и активность NK. Тем не менее, бывает, что иммунитет является причиной неудачи связанной с имплантацией и при этом не наблюдаться каких-либо симптомов. В случаях, когда причиной неудачи имплантации\беременности является иммунитет, Ваш доктор должен предложить вам следующую диагностику:
1. Щитовидная железа (ТТГ, свободного Т4 и антитиреоидных антител), для иммунитетa (АНА, ревматоидный артрит / волчанка скрининг), дефицит витамина Д, свертываемость (в том числе антифосфолипидных антител).
2. Тесты, которые делаются только в специальных лабораториях: анализа клеток-киллеров, TH1: TH2 цитокинов, LAD / анти отцовскиx генетическиx антител, HLA-DQA соотношение, генетические тромбофилии (MTHFR, фактора II протромбина, фактора V Leiden, PAI-1)
Сильное кровотечение (не кровянистые выделения) до тестового дня на беременность при прогестероновой поддержке может быть причиной неправильной абсорбции прогестерона или ненормальном метаболизме прогестерона организмом. Это часто происходит у пациентов с высоким уровнем класс клеток, которые называются CD19+ 5+, которые часто связаны с анти-гормональной активностью. По неизвестным причинам, но, возможных связанными со стимуляцией, низкий уровень прогестерона типичен для пациентов у которых был выявлен хламидиоз. Наиболее легкий способ лечения такой проблемы, это применение высокой дозы прогестерона начиная с 6-7 дня после пункции.
Шаг 10
Что еще делать, когда все, казалось бы, прошло идеально. Когда речь идет о необъяснимой повторной неудаче с имплантацией, то первым делом необходимо проверить, возможно, какое-то банальное исследование/диагностика была упущена:
1. Кариотип для обоих партнеров для определения главной хромосомной аномалии - если кариотип ненормальный, тогда следующим этапом необходимо посетить генетика, для того что бы определить есть ли шанс родить здорового ребенка и могут ли помочь PGD технологии; (подробнее читайте в статье «Предимплатнационная диагностика»)
2. щитовидная железа (ТТГ, свободного Т4, антитела щитовидной железы). Показатели ТТГ должны составлять около 0.9-2 и Т4 находится в пределах нормы. Если антитела щитовидной железы повышены, исследования указывают на возможное увеличение шансов на успех при ЭКО при применении в протоколе стероидов, тироксина (thyroxine) и препаратов для разжижения крови. Дефицит витамина D (фертильность снижается и иммунная система дает сбой, при нехватки витамина D), ANA (повышенный ANA часто может иметь связь с автоиммунным бесплодием, которое может быть решено с помощью стероидов, лекарствами разжижающие кровь и иногда капельниц интралипидов) анализ на свертываемость крови включая антифосфолипидные антитела (повышенный APLAs может быть откорректирован препаратами разжижающие кровь и стероидами, другие проблемы со свертываемостью крови (тромбами) часто могут быть отрегулированы препаратами разжижающие кровь).
3. Базовый гормональный фон: 1-3 день ФСГ, ЛГ, эстрадиол, пролактина, SHBG, DHEAS. Если ФСГ и/или эстрадиол высокий, это снижает качество яйцеклетки и ответ яичников, но беременность возможна при правильно подобранном протоколе ЭКО. Если пролактин высокий, необходимо обратиться к эндокринологу, чтобы убедиться, что нет серьезных причин, но, тем не менее, Ваш доктор должен будет понизить пролактин с помощью медикаментозных препаратов, таких как бромокриптин или достинекс. Некоторые исследования показывают, что успех ЭКО не будет сильно зависеть от непролеченного повышенного пролактинина, но чем больше пролактин, тем больше надо будет лечить. Если ЛГ высокий и/или SHBG низкий, смешанная медикаментозная стимуляция может держать уровень ЛГ низким. При низком DHEAS, можно предотвратить плохое качество яйцеклетки и/или плохой ответ яичников путем применения курса DHEA на протяжении 3х месяцев.
4. Анализ спермы на фрагментацию ДНК. Если % фрагментация ДНК выше идеального, в этом случае изменение образа жизни (оздоровительная диета с употребление большого количества овощей, омега 3, который находится в рыбе, орехах и семечках (не жаренных), исключение курения, алкоголя и приема, даже прописанных, мед.препаратов таких как анти-депрессанты) может помочь. Тем не менее частая эякуляция, курс антибиотиков и высокая доза антиоксидантов до повторного теста через 60 дней могут стать весьма полезным. Некоторые специалисты андрологии сравнивают показатели спермы взятые через 2 часа после первой эякуляции так как иногда это улучшает качество спермы (но, за счет уменьшенного количества спермы). Внимательная визуальная диагностика матки на физические аномалии - детальное изучение опытным доктором, 3D осмотр или гистероскопия. Если детальный осмотр определил наличие рубцов, перегородок, спаек, полипов или миомы в этом случае, некоторые врачи предлагают немедленное хирургическое удаление. Другие могут быть более консервативны и настаивать на том, что у них были пациенты с подобным диагнозом и забеременели. Такая позиция может оказаться бесполезной для пациентов, у которых не происходило имплантаций. И только потому, что конкретной пациентке удалось забеременеть, не смотря на подобный дефект, не означает, что пациентка с более низкой фертильностью сможет достичь такого же результата без вмешательства хирургии. Нужно понимать что, хороший хирург повысит Ваши шансы на успех, плохой хирург может Вашу ситуацию только ухудшить.
6. Проверка на инфекции (обычно более верна женская диагностика) на хламидиоз, микоплазму, уреоплазму и т.п. - многие доктора могут упускать данную диагностику, как не имеющую смысл, другие, делают только основной анализ на хламидиоз из урины или вагинального мазка. Это происходит из-за того, что большинство врачей работают с пациентами, которые перешли из других клиник после неудач забеременеть и бесконечного лечения антибиотиками. Есть общепринятое понятие, что антибиотики не повышают шанс беременности при ЭКО. Тем не менее, игнорируется тот факт, что большинству пациентов удается забеременеть только после 3й попытки.
7. диагностика: На генетические тромбофилии (PAI-1, протромбиновый II, фактора V Leiden, MTHFR), которые можно легко лечить с помощью препаратов для разжижения крови (а иногда и высокие дозы фолиевой кислоты, В6 и В12); Клетки киллеры и их соотношение - которые можно лечить с помощью различных комбинаций интралипидов, стероидов, Клексана (эноксипарин), (и, возможно, Xумира и / или IVIG (биовен)); TH1:TH2 цитокины - которые можно лечить с помощью стероидов, антиоксидантами, интралипидами и, возможно, и, возможно, Xумира и / или IVIG (биовен); HLA DQA - которые можно лечить с помощью интралипидов.
Шаг 11
Вмешательства, которыми Ваши врачи могли бы пренебречь Главное вмешательство - это основательное исследование и очень внимательно подобранный протокол ЭКО для Вас: например, для нормальной или высокой реакции/ответа для нормального или длинного цикла, предложить короткий протокол или подобрать так протокол, что бы снизить ЛГ тем пациентам, у кого он повышен или имеется поликистоз яичников или ввести ЛГ при его недостатке.
Для пациентов с коротким циклом, а в частности с короткой фолликулярной фазой длинный протокол (что бы избежать опасности развития доминантного фолликула раньше, чем это необходимо) - обращая внимание на ЛГ, что бы он был в достатке, что бы фолликулы могли нормально развиваться.
При плохой реакции/ответа для нормального или длинного цикла делать протокол с внедрением ЛГ и увеличением дозы при необходимости или применение ЭКО в естественном цикле с медикаментозной стимуляцией или эстрогеновый протокол.
Другие вмешательства, которые могут увеличить шансы на имплантацию: Использовать 5-ти дневный летрозолевый протокол для пациентов с легким/умеренным эндометриозом, гидросальпинксом или необъяснимой причиной отсутствия имплантации.
Чистка эндометрия за 2 недели до подсадки эмбрионов - в основном для пациентов с необъяснимым отсутствием имплантации - все чаще используется в США - некоторые клиники делают более глубокое срезание эндометрия за 4 недели до подсадки. Промывание/промывание соляным раствором за 2-3 дня до подсадки эмбрионов (или гистероскопия в начале лечебного цикла / в конце предыдущего цикла) - в основном для пациентов с необъяснимым отсутствием имплантации
Возможно Вам понадобиться информация: "Менструальный цикл поле безуспешного ЭКО"
Если считать от последней даты менструации, сегодня началась 7-я неделя беременности. В прошлый вторник я сдала ХГЧ и он был 1480, в пятницу решили с мужем перед его отъездом сходить послушать сердечко, но СБ не увидели. Сказали прийти через 4 дня для контроля. И вот опять не видят. ПЯ стало больше, сб не увидели. Сказали делать чистку. Мой доктор решила для успокоения совести сдать ХГЧ и только потом чистится. Как она мне сказала, ХГЧ должен или стать меньше, или не увеличиваться. Пришёл мой ХГЧ - 4290. Получается, за неделю вырос в 3 раза. Что вы думаете, что это может быть и сталкивался ли кто-то с подобным? Заранее спасибо 🙏
... наверное. Но не у меня в этот раз. Много букв. Прошу поддержки.
Если вы у меня на странице и читаете эту тему, значит вас интересует хронический эндометрит и его лечение. ;-)
Важно помнить, что у каждой пациентки - свой индивидуальный ответ на получаемые в процессе лечения лекарственные препараты, и что каждый последующий цикл лечения отличается от предыдущего. Это означает, что в действительности Ваш ответ будет отличаться от ответа других пациентов на одни и те же препараты, но и на каждый последующий цикл лечения методом ЭКО Ваш организм может ответить по-другому, т.е., не так, как в предыдущий цикл ЭКО. В связи с этим Ваше обследование, лечение и, соответственно, его результаты могут отличаться от такового других пациентов. Нельзя сравнивать результаты Вашего обследования и проводимого лечения, а также планируемое в будущем лечение с результатами обследования и лечения, полученными у других пациентов. Хотя есть много общего с ними, нужно помнить о том, что лечение методами ЭКО и ИКСИ - личное дело каждого и что большинство пациентов испытывает неудобства и стеснение при публичном обсуждении их личных проблем.
Рекомендации перед началом лечения методом ЭКО
Если Вы планируете лечение методом ЭКО, рекомендуется примерно за 1-2 месяца до начала цикла, выбранного Вами для проведения ЭКО, обратиться к врачу для решения всех интересующих Вас вопросов. На приеме повторно оцениваются результаты проведенного предварительного обследования, включающего: осмотр на кресле, УЗИ, гормональные исследования, определение возбудителей инфекций, передающихся половым путем, т.е. стандартного обследования для пациентов перед лечением методом ЭКО. По показаниям проводятся дополнительные методы обследований.
Для ознакомления и последующего оформления пациентке выдается соглашение на лечение методом ЭКО (включая методы ИКСИ, вспомогательный хэтчинг, удаление фрагментации). Все формы соглашений сторон на проведение каждой процедуры должны быть подписаны до начала лечебного цикла.
Одним из основных требований для начала лечения методом ЭКО является предохранение от беременности в цикле, в котором начинается лечение с использованием не гормональных, а барьерных методов контрацепции (презерватив).
Мероприятия, способствующие повышению шансов на успех в данном лечебном цикле
Для женщин:
- Избегайте, по возможности, приема любых лекарственных препаратов, кроме обыкновенного аспирина. Если Вам предписаны другим врачом любые лекарственные препараты, Вы должны поставить в известность Вашего лечащего врача до начала лечения.
- Исключите курение и прием алкоголя.
- Максимально ограничьте прием кофе и кофеинсодержащих напитков (не более 2-х чашек в день).
- Избегайте во время цикла ЭКО изменений в пищевом рационе и диет с целью снижения массы тела.
- Воздержитесь от половых контактов на 3-4 дня до пункции фолликулов, а в последующем и после переноса эмбрионов вплоть до дня проведения теста на беременность (подробные рекомендации Вам будут даны в выписке в день переноса эмбрионов). Обычная физическая нагрузка, как и занятия физическими упражнениями не противопоказаны до тех пор, пока увеличенные в результате лечения яичники не будут создавать определенный дискомфорт.
- Избегайте горячих ванн, посещения бань и саун.
- Постарайтесь избежать общения с больными острыми респираторными вирусными инфекциями (ОРВИ), избегайте переохлаждений. В случае повышения температуры тела, появления симптомов простуды - сообщите Вашему лечащему врачу.
Для мужчин:
Повышение температуры тела свыше 38° С за 1-2 месяца до процедуры ЭКО / ИКСИ могут отрицательно влиять на качество спермы; если Вы больны, пожалуйста, измерьте температуру тела и сообщите о любом ее повышении (любом заболевании или недомогании, сопровождающемся повышением температуры тела).
Не рекомендуется посещение бань и саун, так как повышенная температура может неблагоприятно влиять на качество спермы; пожалуйста, воздержитесь от их посещения, по крайней мере, в течение 3 месяцев до предполагаемого начала лечения.
Прием лекарственных препаратов, алкоголь и курение сигарет должны быть исключены до начала лечения методом ЭКО / ИКСИ.
Не начинайте каких-либо новых спортивных занятий или занятий, связанных с тяжелыми физическими нагрузками в течение 3-х месяцев, предшествующих началу ЭКО / ИКСИ.
Если Вы занимаетесь бегом, пожалуйста, постарайтесь перейти на ходьбу без перегрузок.
Воздержитесь от ношения тесного нижнего белья.
Воздержитесь от половых контактов, по крайней мере, 3 дня, но не более 7 дней до сбора спермы (в день пункции фолликулов).
Для обоих супругов:
Если у Вас есть генитальная герпетическая инфекция, Вы должны сообщить о появлении предшествующих заболеванию симптомов (общее недомогание, общая слабость, немотивированная усталость), острых проявлениях заболевания или заживающих высыпаний. Независимо от того, мужчина или женщина страдают генитальным герпесом, любая из указанных стадий герпетической инфекции потребует немедленного прекращения лечения методом ЭКО / ИКСИ.
Начало программы ЭКО (ввод в программу)
Накануне начала программы ЭКО за 7-10 дней до менструации Вам необходимо записаться на прием к Вашему лечащему врачу для проведения УЗИ органов малого таза и оценки состояния яичников и толщины эндометрия (слизистой оболочки матки). После того, как врач удостоверится в нормальном состоянии яичников (отсутствие кист яичников) и эндометрия, при наличии необходимых официальных документов (договор на оказание медицинских услуг, соглашение на данный метод лечения, подписанные обоими партнерами) и результатов необходимых обследований, врач вводит пациентку в программу (лечебный цикл ЭКО). Пациентке выдается индивидуальный лист назначений, подробно объясняются правила введения лекарственных препаратов и «образ жизни» на протяжении лечебного цикла ЭКО. На каждый последующий прием пациентке следует приходить с листом назначений. В листе назначений указывается ФИО пациентки, ее возраст, номер амбулаторной карты и подробно расписывается вся схема лечения: название препаратов, суточные дозы, кратность, пути и последовательность их введения и дата каждой последующей явки на прием к врачу. Во время лечебного цикла оба супруга должны строго выполнять все назначения и рекомендации лечащего врача и являться на осмотр в назначенное время.
Пациентке выдаются направления (путевки) на оплату каждого этапа лечения методом ЭКО. До начала каждого этапа лечения он должен быть заранее оплачен. Проводимое лечение может быть прекращено на любом этапе, если, по мнению врача, шансы на успешное его завершение и получение хороших результатов будут крайне низки. При этом пациентке будет осуществлен возврат денег за непроведенные этапы лечения.
Первый этап - стимуляция суперовуляции
Ее цель - увеличить шансы на наступление беременности. Для этого женщине назначают гормональные препараты, которые вызывают в ее яичниках одновременное созревание нескольких фолликулов. В каждом из фолликулов созревает одна яйцеклетка, которые забирают во время пункции. После их оплодотворения получают несколько эмбрионов. Чем больше было получено эмбрионов - тем больше шансов на успешное развитие беременности после их переноса в матку пациентки.
Препараты для стимуляции суперовуляции:
Агонисты гонадолиберина (а-ГРГ) - «Диферелин» или «Декапептил»;
Антагонисты гонадолиберина (ант-ГРГ) - «Оргалутран», «Цетротид»;
Препараты человеческих менопаузальных гонадотропинов (ЧМГ) - «Менопур»; Препараты ФСГ - «Пурегон», «Гонал-Ф»;
Препараты хорионического гонадотропина человека (ХГЧ) - «Прегнил».
Все эти препараты назначаются согласно разработанным лечебным схемам или "протоколам стимуляции суперовуляции". В настоящее время во всем мире разработано и с успехом применяется несколько таких "протоколов стимуляции", предусматривающих совместное или последовательное использование препаратов указанных групп для достижения основной цели стимуляции яичников в циклах ЭКО - роста нескольких фолликулов. Перед началом стимуляции врач вместе с Вами обсуждает наиболее подходящий для Вас протокол стимуляции.
Как правило, сначала назначается агонист гонадолиберина - «Диферелин» или «Декапептил» на 10-14 дней с середины второй фазы предшествующего цикла (21 день менструального цикла) для угнетения спонтанной активности яичников. Это еще не сама стимуляция, а только подготовка яичников к ее проведению препаратами ЧМГ или ФСГ. Она очень важна, т.к. повышает эффективность проводимой в последующем стимуляции и позволяет снизить дозы назначаемых препаратов ЧМГ (ФСГ) и, соответственно, стоимость лечения. Это немаловажный довод, поскольку все применяемые в ЭКО протоколы стимуляции проводятся исключительно дорогостоящими гормональными препаратами.
Начало введения а - ГРГ обычно приходится на 21-й день при 28-дневном цикле или 23-й при 30-дневном цикле и продолжается, в среднем, 10-14 дней, но возможно, и дольше, если в этом возникнет необходимость. Эта схема стимуляции суперовуляции - самая традиционная, наиболее распространенная и эффективная изо всех предложенных на сегодня. Она носит название "длинного" протокола стимуляции.
Существует и другие схемы стимуляции ("короткие" и "ультракороткие" протоколы), но они используются значительно реже и, в основном, при неэффективности стандартных "длинных" режимов.
За 10 - 14 дней подготовки яичников пациентке необходимо прийти на прием к врачу только дважды: перед началом введения а-ГРГ (1-й прием, то есть непосредственно ввод в программу ЭКО) и по истечении этого срока (2-й прием). Конечно, если не возникнет каких - либо непредвиденных причин для дополнительного посещения врача.
После того, как под действием а-ГРГ будет достигнута необходимая степень угнетения яичников (о чем судит врач на 2-м приеме по снижению концентрации эстрадиола в крови и характерной ультразвуковой картине), врач делает дополнительные назначения пациентке. Доза а-ГРГ уменьшается вдвое и назначается новый препарат непосредственно для стимуляции "подавленных" яичников - препараты гонадотропных гормонов -«Менопур» или «Пурегон» («Гонал-Ф») в дополнение к а-ГРГ на 12 - 14 дней.
Описанная выше схема - комплекс а-ГРГ + ЧМГ (ФСГ) позволяет значительно увеличить количество фолликулов в яичниках. Это, в свою очередь, улучшает количество и качество получаемых эмбрионов и позволяет планировать лечебный цикл с учетом пожеланий и потребностей пациентки: "приблизить" или, наоборот, "отодвинуть" на несколько дней пункцию фолликулов для получения созревших в них яйцеклеток без опасения, что это ухудшит результаты лечения.
Эта стимуляция продолжается вплоть до однократного назначения в середине цикла препарата ХГЧ, который вызывает дозревание яйцеклеток в фолликулах, что позволяет их подготовить к пункции на втором этапе лечения (этапе пункции полученных фолликулов).
Для стимуляции овуляции, как правило, применяются гонадотропины трех видов: ЧМГ - «Менопур» и ФСГ - «Пурегон» или «Гонал-Ф».
Первый день введения гонадотропинов считается первым днем цикла, и отсчет в дальнейшем ведется именно от этого дня. Этим лечебные циклы ЭКО отличаются от других стимулированных циклов, используемых во вспомогательной репродукции (внутриматочной инсеминации или инсеминации спермой донора), в которых стимуляция начинается на 3 - 5-й день менструального цикла и без предварительного введения а-ГРГ.
Препараты действуют на яичники и стимулируют созревание фолликулов. Доза вводимого препарата для стимуляции роста фолликулов подбирается индивидуально, с учетом возраста женщины, ее веса и исходного состояния яичников (их функционального резерва) и зависит от реакции яичников на проводимое лечение ЭКО. Эту реакцию оценивают периодически по уровню половых гормонов в сыворотке крови (эстрадиола) и ультразвуковой картине (число и размеры фолликулов в каждом из яичников, а также толщина эндометрия).
Проведение УЗИ и определение концентрации эстрадиола в ходе лечения гормональными препаратами носят название "Ультразвукового - и гормонального мониторинга".
Ультразвуковой и гормональный мониторинг
Организационные моменты
Ультразвуковой мониторинг проводится лечащим врачом на приеме, а анализ крови на эстрадиол сдается по направлению врача в диагностической лаборатории. Отдельно мониторинг не оплачивается, т.к., его стоимость входит в стоимость данного этапа лечения. Частота проведения мониторинга устанавливается врачом в зависимости от полученных результатов (УЗ картина и концентрация эстрадиола). Дата и время каждого последующего визита к врачу для проведения мониторинга вносится в лист назначений, находящийся на руках у пациента. Как правило, число посещений не превышает 4-х или 5-и. Время выбирается обязательно с учетом пожеланий пациента, ведь большинство из них продолжает работать.
Обычно УЗИ проводится влагалищным датчиком (полостное УЗИ), что значительно превосходит по информативности обычное УЗИ через стенку живота. Перед выполнением полостного УЗИ Вам необходимо опорожнить мочевой пузырь для улучшения качества получаемого изображения.
Медицинская сестра приглашает Вас в кабинет мониторинга. Вас попросят раздеться как для гинекологического осмотра, после чего Вы ложитесь на подготовленное гинекологическое кресло и приглашается Ваш лечащий врач. Датчик вводится врачом во влагалище пациентки, предварительно на него надевается стерильный презерватив, который после использования выбрасывается.
Процедура УЗИ совершенно безболезненна и безопасна. Некоторые пациентки могут испытывать чувство неудобства или стеснения, возможны небольшие выделения из влагалища после окончания процедуры УЗИ, связанные, главным образом, с использованием специального геля для улучшения качества получаемого изображения.
Что оценивается на мониторинге?
Первый УЗ мониторинг обычно проводится на 5-й или 6-й день стимуляции гонадотропинами для оценки ответа яичников (динамики роста фолликулов) и толщины эндометрия с целью подбора наиболее оптимальной дозы препарата и определения даты следующего визита. До начала активного роста фолликулов (до достижения ими размеров от 10 мм и выше) УЗИ проводится 1 раз в 4-5 дней, затем яичники осматриваются чаще - 1 раз в 2-3 дня. Анализы крови на эстрадиол берут либо с той же частотой, либо несколько реже (зависит от конкретной ситуации).
В зависимости от динамики роста фолликулов и гормонального фона лечащий врач определяет периодичность явки на мониторинг индивидуально для каждой пациентки и подбирает точную дозу препаратов.
На каждом мониторинге врач определяет количество фолликулов в каждом яичнике, измеряет диаметр каждого фолликула, оценивает толщину слизистой оболочки матки.
Наконец, когда Ваш врач решит, что Вы уже готовы для пункции фолликулов (точнее, фолликулы достаточно созрели для пункции с целью забора ооцитов), Вам будет назначена инъекция ХГЧ. Как правило, этот препарат назначается за 35 - 36 часов до самой пункции для окончательного созревания яйцеклеток. Если пункцию не проводить, овуляция возникает спустя 42 - 48 часов после времени инъекции.
Главными и обязательными условиями для назначения ХГЧ являются определенная степень фолликулярного развития по УЗИ (не менее 3-х зрелых фолликулов). Потенциально зрелым фолликулом на фоне стимуляции является фолликул размерами 18-20 миллиметров.
Второй этап - пункция фолликулов
Цель данного этапа - получение яйцеклеток из фолликулов стимулированных яичников путем их прокола полой иглой (пункция). Это вмешательство проводится под ультразвуковым контролем, в стерильных условиях (операционная) и под внутривенным наркозом.
Время проведения пункции намечается врачом заранее и по стандартной схеме: спустя 35-36 часов после введения ХГЧ. Дата и время предполагаемой пункции фиксируются в листе назначений пациентки.
Содержимое фолликула (фолликулярная жидкость с яйцеклетками) транспортируется в эмбриологическую лабораторию в специальных стерильных одноразовых пластиковых контейнерах изготовленных из нетоксичного полимера. Вся процедура пункции фолликулов длится, в среднем, 15 -20 минут.
Памятка для пациенток перед пункцией фолликулов
Для того, чтобы избежать рвоты во время и после проведения наркоза необходимо:
Вечером, накануне пункции воздержаться от приема пищи после 18-00 и от приема любых жидкостей после 24-00.
В день процедуры воздержаться от приема пищи и любых жидкостей до ее начала. Настоятельная просьба - приходить на пункцию без макияжа, контактных линз, маникюра и ювелирных украшений. Вы можете не снимать своего обручального кольца. Супруг или донор ко времени завершения пункции должен сдать сперму для ее последующего анализа, специальной обработки и оплодотворения полученных яйцеклеток. Затем пациентка приглашается в специальную комнату для переодевания: ей измеряется температура тела, артериальное давление, выясняется общее самочувствие, предлагается полностью опорожнить мочевой пузырь. Ее провожают в операционную, где подготавливают к проведению пункции: помогают лечь в гинекологическое кресло, проводят обработку наружных половых органов.
В операционную приглашается врач-анестезиолог и лечащий врач. После введения лекарственных препаратов для наркоза (то есть когда Вы уснете) проводится сама процедура.
После пункции Вы находитесь под наблюдением медицинского персонала госпиталя в течение 1,5-2 часов. После того, как анестезиолог удостоверится в удовлетворительном Вашем состоянии и хорошем самочувствии, Вам будет разрешено встать. Медицинская сестра лаборатории ЭКО провожает Вас вместе с мужем к лечащему врачу.
Памятка для пациенток после пункции фолликулов
Врач сообщает Вам о результатах пункции, делает новые назначения, назначает дату и время переноса эмбрионов. После пункции Вы можете есть и пить, как сочтете нужным, по самочувствию. В целях профилактики возникновения инфекционного процесса после пункции Вам будет рекомендован прием антибиотиков (однократная ударная доза антибиотика широкого спектра действия - например, 1 капсула доксициклина).
После процедуры Вы можете испытывать некоторую болезненность в области малого таза, чувство усталости или даже сонливость (последнее связано с использованием наркоза). Также возможны незначительные кровянистые выделения из половых путей после пункции, связанные с проколом стенки влагалища во время пункции. Как правило, они скудные и по цвету варьируют от красного до темно-коричневого.
Пожалуйста, сообщите Вашему врачу, если после пункции у Вас возникли следующие симптомы:
- Высокая температура (свыше 37 град. С).
- Сильные кровянистые выделения из влагалища.
- Необычные или сильные болевые ощущения в области малого таза.
- Затруднения при мочеиспускании или нарушения стула.
- Тошнота, рвота или понос.
- Острая или стреляющая боль.
- Боль или рези при мочеиспускании.
- Необычная боль в спине.
- Увеличение в окружности живота.
Поддержка функции желтого тела
На месте пунктированных фолликулов образуются желтые тела. В норме на месте "лопнувшего" во время овуляции зрелого фолликула у женщины репродуктивного возраста также образуется желтое тело, главной функцией которого является выработка гормона прогестерона, который "готовит" слизистую оболочку матки к прикреплению эмбриона. Однако в циклах ЭКО для стимуляции овуляции используются препараты а-ГРГ, которые снижают функцию желтого тела. Более того, уровни гормона эстрадиола в стимулированных циклах непропорционально повышены по сравнению с прогестероном. Поэтому необходима медикаментозная поддержка функции желтого тела и нормализация соотношения эстрогенов и прогестерона, начиная со дня пункции фолликулов. Это улучшает состояние слизистой оболочки матки - эндометрия и повышает, тем самым, шансы на успешную имплантацию (прикрепление) эмбрионов.
В большинстве случаев назначается натуральный гормон прогестерон в виде фармацевтического препарата «Утрожестан» или синтетический прогестерон «Дюфастон».
«Утрожестан» выпускается в виде капсул для приема внутрь (через рот) или во влагалище. Предпочтительнее влагалищный способ введения препарата, поскольку в этом случае он сразу поступает к матке, минуя системный (общий) кровоток. «Дюфастон» выпускается в таблетированной форме и принимается только внутрь.
В ряде случаев после пункции фолликулов вплоть до дня проведения теста на беременность назначаются такие лекарственные препараты как, например, «Прогинова» или «Эстрофем». Оба препарата содержат другой женский гормон эстрадиол, который также принимает участие в подготовке слизистой оболочки матки к имплантации. Препараты выпускаются в виде таблеток, но «Прогинова» принимается внутрь, а «Эстрофем» вводится во влагалище.
Выбор вида и дозировки лекарственного препарата осуществляется индивидуально. Все назначения фиксируются Вашим лечащим врачом в листе назначений сразу после пункции, а затем после переноса эмбрионов проводится корректировка дозы препаратов.
Третий этап - оплодотворение яйцеклеток и культивирование эмбрионов
После поступления фолликулярной жидкости в лабораторию эмбриологом проводится «поиск» яйцеклеток, которые затем помещаются в инкубатор. Оплодотворение проводится сконцентрированной спермой через 4-6 часов после получения яйцеклеток. Для обычного оплодотворения используется приблизительно 50 тысяч сперматозоидов на каждую яйцеклетку. Если параметры спермы не удовлетворяют требованиям стандартного ЭКО или предыдущие попытки ЭКО были неудачными, обсуждается вопрос о дальнейшей тактике лечения (возможно ИКСИ или ЭКО с использованием спермы донора). Методика ИКСИ применяется для оплодотворения зрелых яйцеклеток в случае аномалий сперматозоидов у супруга («ИКСИ»).
Если трудно получить сперму в день пункции или нет сперматозоидов в эякуляте, предусмотрено проведение специальной процедуры - биопсии яичка.
День пункции считается нулевым днем культивирования эмбрионов; первым днем культивирования считается следующий после пункции день. Именно в этот день у большинства яйцеклеток появляются первые признаки оплодотворения. Они уже заметны через 16 - 18 часов после соединения яйцеклеток со сперматозоидами (инсеминации). Повторная оценка оплодотворения проводится через 24-26 часов после инсеминации. Контроль оплодотворения проводится эмбриологом при просмотре чашек с культивируемыми клетками под микроскопом.
Одной из причин неудач при ЭКО является отсутствие оплодотворения яйцеклеток. Часто причину этого установить не представляется возможным, несмотря на широкие познания ученых в этой области. От этого никто не застрахован, и такой исход часто трудно предсказать, но о нем необходимо помнить. Если у Вашей пары не произошло оплодотворения яйцеклеток при стандартной методике ЭКО Вам и Вашему мужу необходимо посетить врача для решения вопроса о дальнейшей тактике ведения Вашей пары. Возможные варианты: повторная сдача спермы и проведение процедуры ИКСИ или проведение ИКСИ с уже полученной в день пункции спермой (если она хорошего качества). Целесообразно с самого начала, еще до проведения пункции, обговорить возможность перехода к ИКСИ в случае неудачи стандартной процедуры ЭКО.
Стадии развития эмбрионов
Оплодотворенная яйцеклетка называется зиготой - это одноклеточный эмбрион, содержащий уже двойной набор хромосом, то есть от отцовского и материнского организма. Однако наличие зигот еще не достаточно для решения вопроса о возможности переноса эмбрионов в полость матки. Сначала необходимо удостовериться в нормальном дроблении и развитии эмбрионов. Об этом можно судить только исходя из количества и качества делящихся клеток эмбриона и не ранее, чем через сутки после оплодотворения, когда появляются первые признаки дробления. Наиболее четко они проявляются только на второй день культивирования. Каждый день эмбриологом проводится оценка эмбрионов с фиксацией всех параметров: количество и качество клеток эмбриона (бластомеров), скорость дробления, наличие отклонений и т.д.
Переносу подлежат только эмбрионы хорошего качества. Перенос эмбрионов проводится на 2-й - 5-й день культивирования - в зависимости от темпов их развития и качества эмбрионов.
До недавнего времени, эмбрионы культивировались в течение трех дней и затем переносились в матку и/или замораживались. В настоящее время широко распространено так называемое продленное культивирование эмбрионов в течение пяти или шести дней, пока они не достигают стадии бластоцисты. Бластоцисты имеют большую частоту успешной имплантации, позволяя переносить меньшее количество эмбрионов и снижать риск многоплодной беременности при увеличении частоты наступления беременности.
Четвертый этап - перенос эмбрионов
Как было сказано выше, перенос эмбрионов проводится на 2-й - 5-й день культивирования в зависимости от стадии их развития. В день переноса эмбрионов Вам необходимо прийти заранее, за 30 минут до назначенного времени. Присутствие мужа возможно, но не обязательно. В день переноса мы разрешаем пациенткам легкий завтрак, но следует ограничить прием жидкости. Это уменьшит дискомфорт, связанный с наполненным мочевым пузырем.
Непосредственно перед переносом эмбрионов врач, эмбриолог и супружеская пара решают вопрос о количестве переносимых эмбрионов. Эмбриолог демонстрирует на фотографии отобранные для переноса эмбрионы, отвечает на интересующие супружескую пару вопросы.
После получения информации о готовности врача к проведению процедуры переноса эмбрионов эмбриолог осуществляет набор эмбрионов в катетер для переноса, представляющий собой тонкую пластиковую трубочку с присоединенным шприцом, и передает его врачу, проводящему перенос.
Процедура переноса эмбрионов проста в техническом плане. Пациентка ложится на гинекологическое кресло. Врач обнажает в зеркалах шейку матки, после чего вводит катетер через канал шейки в полость матки. В катетере находятся эмбрионы, которые попадают в полость матки. Затем врач передает катетер эмбриологу, который исследует под микроскопом его содержимое на предмет оставшихся в катетере эмбрионов.
Перенос эмбрионов обычно не занимает много времени (5-10 минут). Процедура безболезненная, хотя иногда пациентка может испытывать легкий дискомфорт.
В том случае, если после проведения переноса эмбрионов, у супружеской пары остаются «лишние» эмбрионы хорошего качества, паре предлагается их заморозить для дальнейшего хранения и последующего переноса после размораживания в случае отсутствия беременности после данной попытки ЭКО («Криоконсервация эмбрионов»).
После переноса эмбрионов Вы находитесь в горизонтальном положении в течение 40 - 45 минут, после чего одеваетесь и приглашаетесь к Вашему лечащему врачу для обсуждения дальнейших особенностей лечения и образа жизни.
Как вести себя после переноса эмбрионов?
Вашим лечащим врачом дается подробная выписка в 2-х экземплярах (Вам и Вашему лечащему врачу по месту жительства) о проведенном лечении методом ЭКО. В выписке указываются: рекомендации по образу жизни, сроки проведения теста на беременность и ультразвукового исследования, дозировки и длительность приема лекарственных препаратов. Кроме того, при необходимости (работающим пациенткам) выдается лист нетрудоспособности (больничный лист). Иногородним пациенткам выдается открытый больничный лист, который они могут продлять по месту жительства.
После переноса эмбрионов доза препаратов прогестерона («Утрожестан» или «Дюфастон»), как правило, увеличивается в два раза, и их прием может продолжаться вплоть до 12-14 недель беременности, когда формируется плацента (детское место) и выделяет «свой» прогестерон в достаточной концентрации.
После переноса некоторые пациентки отмечают незначительные жидкие кровянистые выделения или выделения пузырьков воздуха из половых путей. Пожалуйста, не надо беспокоиться по этому поводу. Это вовсе не означает, что в это время Ваши эмбрионы изгоняются из полости матки.
Сразу после проведения переноса эмбрионов очень полезно, придя домой, прилечь и постараться расслабиться. С момента переноса вплоть до проведения теста на беременность Вы можете безбоязненно вернуться к большинству Ваших повседневных дел и обязанностей с исключение чрезмерной физической нагрузки.
Считается абсолютно нормальным, что при отрицательных результатах теста на беременность Вы будете обвинять себя в том, что что-то сделали или, наоборот, не сделали в этот промежуток времени - времени ожидания.
В связи с этим постарайтесь не делать ничего из того, за что Вы будете укорять себя, если беременность не наступит, и придерживайтесь ниже приведенных рекомендаций:
- Не принимайте ванную и не плавайте в первые сутки после переноса.
- Не принимайте душ и не обливайтесь водой.
- Не пользуйтесь тампонами.
- Не живите половой жизнью вплоть до получения первого теста на беременность.
- Не занимайтесь бегом, аэробикой, теннисом, лыжами, альпинизмом и другими подобными видами спорта.
- Не начинайте занятий другими видами спорта или физкультурой.
- Не поднимайте тяжестей.
Вы можете возвратиться к "работе" после 24 часов пребывания в постели и одного или двух дней умеренной физической активности.
Постарайтесь чем-то заняться и таким образом, отвлечься от ожидания результатов теста на беременность, что поможет Вам пережить эти 12 - 14 дней.
У Вас могут быть незначительные мажущие кровянистые выделения из влагалища перед постановкой теста на беременность. Приблизительно 50% наших пациенток беременных после ЭКО имели подобные выделения до постановки теста и даже после получения его положительного результата! Не теряйте оптимизма! Вам следует обязательно сдать кровь на анализ, даже если думаете, что эти выделения - менструация и беременность не наступила. Должен быть сделан количественный тест на беременность - определение в крови ХГЧ.
Диагностика беременности
Количественный ХГЧ - тест на беременность должен быть сделан через 14 дней после переноса эмбрионов. Если это время выпадает на выходной "воскресный" день, тест может быть сделан в понедельник.
Иногородним пациенткам рекомендуется сделать анализ на ХГЧ по месту жительства и сообщить нам по телефону о его результатах.
Анализ крови на ХГЧ определяет гормон (хорионический гонадотропин), выделяемый эмбрионом в случае его прикрепления в полости матки. Как правило, концентрация этого гормона сопоставима с результатом лечения методом ЭКО: наличие беременности, количество эмбрионов в полости матки и др.
Большинство тестов на беременность дает либо положительные, либо отрицательные результаты. Тем не менее, иногда встречаются "слабоположительные" результаты - низкая концентрация ХГЧ в крови.
Если Вам дали именно такой результат, он может свидетельствовать о следующем:
- Запоздалая, но нормальная имплантация эмбриона.
- Прервавшаяся беременность.
- Внематочная беременность.
- Лабораторная ошибка. Дальнейший мониторинг ХГЧ чрезвычайно важен в каждой из вышеуказанных ситуаций. Спустя 2-3 дня после слабоположительного результата Вам необходимо повторить это исследование. Повторное исследование крови на ХГЧ даст нам возможность определить, прогрессирует ли Ваша беременность и развивается ли она нормально.
Первое УЗИ рекомендуется проводить через неделю после дня проведения теста на беременность (или через 3 недели после переноса эмбрионов). Это УЗИ в таком раннем сроке чрезвычайно важно в плане возможности прерывания беременности (выкидыша), внематочной беременности и многоплодной беременности. Внематочная трубная беременность может возникнуть в 2-3 % беременностей после ЭКО.
Своевременная, ранняя диагностика внематочной беременности и проведение лапароскопической операции позволяет избежать серьезных осложнений, угрожающих жизни женщины.
Второе ультразвуковое исследование проводится через 10 дней от первого с целью подтверждения нормального развития беременности - определения сердцебиения плода. Как только врач обнаружит сердцебиение плода, он рекомендует Вам обратиться к Вашему акушеру-гинекологу для ранней постановки на диспансерный учет по беременности. Примерный срок беременности на данный момент составит 6-7 недель.
При отрицательном тесте на беременность Вы прекращаете прием препаратов прогестерона. Пройдет 3 или 5 дней, прежде чем придет менструация, если она не пришла ранее. Менструальные выделения могут отличаться от Ваших обычных менструаций (быть обильнее, скуднее, короче или длиннее). Если менструация не придет в течение ближайшей недели, сообщите об этом Вашему лечащему врачу и повторите анализ крови на ХГЧ.
Препараты гонадотропинов
Действующим началом таких лекарственных препаратов являются два главных гонадотропных гормона гипофиза, необходимых для нормальной работы яичников женщины. ФСГ - фолликулостимулирующий гормон отвечает за рост и развитие фолликула в яичнике, а ЛГ - лютеинизирующий гормон обеспечивает окончательное созревание яйцеклетки и овуляцию в середине цикла (разрыв лидирующего фолликула и выход зрелой яйцеклетки в брюшную полость).
Выделяют два вида лекарственных препаратов гонадотропных гормонов: препараты ЧМГ - содержат оба гормона - ФСГ и ЛГ; препараты ФСГ - содержат только гормон ФСГ. В нашей клинике наиболее часто применяются из препаратов ЧМГ - «Менопур» (фирма "Ферринг", Германия), а из препаратов ФСГ - «Пурегон» (фирма "Органон", Голландия) и Гонал-Ф (фирма "Сероно", Италия). Указанные лекарственные препараты отличаются не только по составу, но и по технологии их производства.
«Менопур» получают из мочи женщин, пребывающих в менопаузе, с помощью специальной технологии высокой очистки. Препараты «Пурегон» и «Гонал-Ф» созданы путем генной инженерии - в состав препаратов входит только определенный участок молекулы ФСГ, который непосредственно обеспечивает рост фолликула.
Применение всех препаратов безопасно с точки зрения риска развития иммунной реакции против "чужих" гормонов.
Побочные эффекты этих препаратов возникают нечасто и включают дискомфорт в животе, метеоризм (вздутие живота), смену настроения, повышенную утомляемость или беспокойство, которые в большинстве случаев ослабевают или полностью исчезают после пункции фолликулов. Одним из возможных осложнений терапии препаратами гонадотропных гормонов является множественный рост фолликулов и развитие гиперстимуляции яичников («Синдром гиперстимуляции яичников»).
Препараты выпускаются в виде сухого вещества (порошка) и прилагаемого растворителя (в ампулах) и вводятся один раз в день внутримышечно. При этом 2-4 ампулы сухого вещества разводятся содержимым одной ампулы растворителя.
Обычно пациентки делают себе инъекции сами, иногда - привлекают своих родственников или знакомых, умеющих делать внутримышечные инъекции. Будет лучше, если первую инъекцию сделает медсестра для того, чтобы научить пациентку или того, кто будет ей делать инъекции, правилам введения препарата. Препараты важно вводить в той дозе, которая назначена врачом, в одно и то же время суток, лучше - во 2-й половине дня.
Инструкция пациентам ЭКО по введению препаратов "Менопур", "Пурегон" и "Гонал-Ф"
Тщательно вымойте и высушите руки.
Заранее приготовьте: один стерильный шприц с иглой для внутримышечных инъекций, 2 ватных шарика, смоченных 70% спиртом, одну ампулу растворителя и 3 или 4 ампулы лекарственного вещества (в соответствие с листом назначений).
Спиртовым шариком обработайте указательный и большой палец правой руки и быстро (одним движением) откупорьте ампулы.
Снимите колпачок с иглы и наберите 1 или 2 мл воды (предлагаемого стерильного растворителя) в шприц и растворите данное количество растворителя поочередно в каждой из 2-х - 4-х ампул с сухим веществом, последовательно перенося содержимое предыдущей ампулы (уже растворенное) в следующую ампулу (с еще не растворенным сухим веществом).Вещество растворяется практически мгновенно; иглу следует вводить в ампулу как можно глубже. Наберите в шприц растворенное содержимое всех ампул; держа шприц вертикально, легким нажатием на поршень постарайтесь удалить из шприца все пузырьки воздуха.
Возьмите шприц и новый спиртовой шарик в правую руку.
Выберите место для инъекции, желательно, чтобы оно не совпадало с местом предыдущей (вчерашней) инъекции. Аккуратно захватите кожу в этой области левой рукой. Примите удобное положение и, опираясь на ногу, противоположную той, где предстоит сделать инъекцию, постарайтесь максимально расслабить мышцы последней.
Обработайте спиртовым шариком место укола и зажмите шарик под большим пальцем левой руки.
Держа набранный шприц как «метательное копье», проткните иглой кожу (глубина проникновения должна быть не менее 1/2 длины иглы) и быстро введите иглу в мышцу.
Плавным нажатием на поршень выдавите содержимое шприца, после чего быстро извлеките иглу.
Обработайте место инъекции спиртовым шариком.
Весь использованный материал (ватные шарики, использованные шприцы и т.д.) выбрасывается (в обычных контейнерах для мусора - какого-либо специального оборудования не требуется).
Агонисты гонадолиберина
Чтобы собственные гормоны гипофиза женщины не мешали стимуляции суперовуляции, их выработка блокируется аналогами (агонистами) гормона гонадолиберина (а - ГРГ). Действующим началом препаратов является соединение трипторелин - синтетический аналог гонадолиберина. Последний вызывает в женском организме выброс гонадотропных гормонов, которые, в свою очередь, оказывают непосредственное влияние на выработку женских половых гормонов, рост фолликулов и созревание яйцеклеток в яичниках. Агонисты гонадолиберина подготавливают яичники и тем самым «унифицируют» условия для последующего созревания фолликулов в процессе стимуляции. Кроме того, эти препараты препятствуют преждевременной овуляции, то есть разрыва фолликулов до пункции.
Из агонистов наиболее часто применяются «Декапептил-дейли» (фирма "Ферринг", Германия) и «Диферелин - дейли» (фирма "Ипсен", Франция). Препараты выпускаются в виде форм для ежедневных инъекций (дейли - от английского слова «daily» - ежедневный) и депонированных форм (введение препарата осуществляется один раз в 4 недели). В программе ЭКО наиболее часто используются препараты с ежедневным введением. Большинство препаратов выпускается для подкожных инъекций, некоторые препараты вводятся внутримышечно.
«Декапептил-дейли»
Препарат выпускается в виде готовых шприцев 2-х видов: «Декапептил - дейли 0,5 мг» - и «Декапептил - дейли 0,1 мг». Каждый такой шприц внешне очень напоминает инсулиновый шприц, каким пользуются больные сахарным диабетом - очень тоненькая (не толще волоска иголка для безболезненного подкожного введения лекарства). Обычно мы назначаем "Декапептил - дейли 0,1 мг" в виде ежедневных подкожных инъекций. В одной упаковке находится 7 или 28 шприцев с препаратом. Хранится препарат в холодильнике. Одного шприца достаточно для одной инъекции (при назначении в первые 10 -14 дней лечения); когда врач уменьшает суточную дозировку (последующие 12 -14 дней введения а-ГРГ - уже совместно с препаратами гонадотропинов) достаточно вводить не весь шприц, а только половину его содержимого в день, а оставшееся в шприце лекарство (0,5 мл) рекомендуется хранить в холодильнике до следующего приема (предварительно надев на иголку колпачок). Непосредственно перед введением препарата не нужно дополнительно его подогревать.
Инструкция по введению «Декапептила-дейли 0,1 мг»
Вскройте упаковку и возьмите шприц из упаковки.
Снимите пластиковый колпачок с иглы шприца.
Возьмите шприц в левую руку и ватный шарик, смоченный 95% спиртом, в правую руку.
Выберите место подкожной инъекции (на плече или на передней брюшной стенке); целесообразно места инъекций ежедневно менять. Аккуратно обработайте место инъекции ватным шариком, смоченным спиртом.
Держа шприц в правой руке, как «метательное копье», под углом по отношению к поверхности кожи, быстро введите иглу шприца под кожу.
Плавно, без рывков выдавите все содержимое шприца, после чего удалите иглу, обработайте место укола новым ватным шариком со спиртом и выбросите использованный шприц.
Когда Вы приступаете к введению «Меногона» или «Пурегона», доза «Декапептила-дейли» снижается ровно наполовину; шприц не выбрасывается, а оставшаяся после введения вторая половина содержимого шприца хранится до следующего введения в холодильнике, для чего на иглу повторно надевается колпачок.
«Диферелин-дейли»
«Диферелин-дейли» выпускаются в виде сухого вещества (порошка) и прилагаемого растворителя (в ампулах) и вводятся один раз в день подкожно. При этом содержимое ампулы сухого вещества разводятся содержимым одной ампулы растворителя.
Инструкция по введению «Диферелина-дейли 0,1 мг»
Тщательно вымойте и высушите руки.
Заранее приготовьте: один стерильный шприц с иглой для внутримышечных инъекций, 2 ватных шарика, смоченных 70% спиртом, одну ампулу растворителя и флакон с сухим веществом.
Спиртовым шариком обработайте указательный и большой палец правой руки и быстро (одним движением) вскройте ампулу с растворителем. Спиртовым шариком обработайте крышечку флакона и вскройте его.
Снимите колпачок с иглы и наберите 1 или 2 мл воды (предлагаемого стерильного растворителя) в шприц и растворите данное количество растворителя во флаконе с сухим веществом; Вещество растворяется практически мгновенно; иглу следует вводить в ампулу как можно глубже.
Наберите в шприц растворенное содержимое флакона; держа шприц вертикально, легким нажатием на поршень постарайтесь удалить из шприца все пузырьки воздуха.
Возьмите шприц и новый спиртовой шарик в правую руку.
Выберите место подкожной инъекции (на плече или на передней брюшной стенке); целесообразно места инъекций ежедневно менять. Аккуратно обработайте место инъекции ватным шариком, смоченным спиртом.
Держа шприц в правой руке, как «метательное копье», под углом по отношению к поверхности кожи, быстро введите иглу шприца под кожу.
Плавно, без рывков выдавите все содержимое шприца, после чего удалите иглу, обработайте место укола новым ватным шариком со спиртом и выбросите использованный шприц.
Когда Вы приступаете к введению «Меногона» или «Пурегона», доза «Диферелина-дейли» снижается ровно наполовину; шприц не выбрасывается, а оставшаяся после введения вторая половина содержимого шприца хранится до следующего введения в холодильнике, для чего на иглу повторно надевается колпачок.
Агонисты гонадолиберина необходимо вводить в одно и то же время, лучше вечером. При изменении времени введения препарата (разница больше, чем на час) необходимо сообщить об этом лечащему врачу и вместе с ним обговорить время последующей инъекции.
К каждому препарату прилагается подробная инструкция фирмы - изготовителя об особенностях применения и хранения данного препарата, его побочных действиях, что значительно облегчает их введение самими пациентками.
Побочные действия агонистов возникают не часто и связаны, главным образом, со снижением уровня половых гормонов в крови: возможно снижение полового влечения, быстрая смена настроения, приливы жара, редко - депрессия. Но все указанные проявления носят преходящий характер и свидетельствуют об эффективности препарата, как это ни парадоксально, т.к., связаны с временным снижением уровня половых гормонов (эстрадиола) в организме. Все указанные симптомы, связанные со снижением эстрогенной насыщенности, проходят после начала введения гонадотропинов за счет усиления выработки эстрогенов в стимулируемых яичниках женщины.
В организме препараты не накапливаются, и все побочные симптомы проходят бесследно. Иногда в месте введения препарата (в месте укола) возникает небольшая болезненность, покраснение или, реже, зуд. Это - местная аллергическая реакция, которая обычно не требует назначения дополнительных лекарств и отмены препарата, но о ней, как и о других возможных побочных эффектах препарата, следует своевременно сообщить лечащему врачу.
Антагонисты гонадолиберина
Антагонисты гонадолиберина (ант-ГРГ) подобно агонистам блокируют работу гипофиза, и тем самым обеспечивают условия для проведения стимуляции роста фолликулов. Антагонисты назначаются на конечном этапе стимуляции роста фолликулов для предотвращения преждевременной овуляции (как правило, с 6-7 дня стимуляции, то есть применения «Менопура» или «Пурегона»). В процессе стимуляции требуется, как правило, не более 4-х -5-ти инъекций.
К лекарственным препаратам этой группы относятся «Оргалутран» (фирма "Органон", Голландия) и «Цетротид» (фирма "Сероно", Италия). В нашей компании применяется препарат «Оргалутран».
Препарат выпускается в виде готовых шприцев «Огралутран 0,25 мг». Каждый такой шприц внешне очень напоминает инсулиновый, каким пользуются больные сахарным диабетом - очень тоненькая (не толще волоска иголка для безболезненного подкожного введения лекарства).
Препараты назначаются в виде подкожных инъекций в одно и то же время суток, которое указывается Вашим лечащим врачом.
Инструкция по введению препарата «Оргалутран 0,25 мг»
Вскройте упаковку и возьмите шприц из упаковки.
Снимите пластиковый колпачок с иглы шприца.
Возьмите шприц в левую руку и ватный шарик, смоченный 95% спиртом, в правую руку.
Выберите место для подкожной инъекции (на плече или на передней брюшной стенке); целесообразно места инъекций ежедневно менять. Аккуратно обработайте место инъекции ватным шариком, смоченным спиртом.
Держа шприц в правой руке, как «метательное копье», под углом по отношению к поверхности кожи, быстро введите иглу шприца под кожу.
Плавным нажатием на поршень выдавите содержимое шприца, после чего быстро извлеките иглу.
Обработайте место инъекции спиртовым шариком.
Весь использованный материал (ватные шарики, использованные шприцы и т.д.) выбрасывается (в обычных контейнерах для мусора - какого-либо специального оборудования не требуется).
Хорионический гонадотропин (ХГЧ)
Хорионический гонадотропин - гормон, сходный с лютеинизирующим гормоном (ЛГ), который вызывает овуляцию лидирующего фолликула в середине менструального цикла.
Инъекция ХГЧ предназначена для подготовки фолликулов к пункции и окончательного созревания яйцеклеток. Овуляция наступает через 42-48 часов после введения ХГЧ. Поэтому, пункция фолликулов должна быть проведена перед овуляцией, в противном случае фолликулы будут пусты. ХГЧ назначается за 35 - 36 часов до пункции. Время назначения препарата фиксируется в листе назначений и еще раз уточняется Вашим врачом непосредственно перед проведением пункции.
Многие пациентки испытывают дискомфорт в нижних отделах живота после инъекции ХГЧ вследствие увеличения размера яичников и уверены, будто они овулируют. На самом деле тщательный контроль, проводимый за пациентками во время лечения, и используемые препараты (а-ГРГ или антагонисты) практически полностью исключают риск возникновения преждевременной овуляции, т.е., овуляции до пункции фолликулов.
Разными фирмами ХГЧ выпускается под разными коммерческими названиями. Наиболее часто используется препарат «Прегнил» (фирма "Органон", Голландия). Препарат внешне выглядит как белый порошок. К каждой ампуле сухого вещества прилагается 1 ампула растворителя. Препарат вводится внутримышечно.
Инъекция ХГЧ проводится всего один раз за весь лечебный цикл, укол безболезненный и, как правило, пациентка его делает себе сама. До назначенного времени пункции (записанного в листе назначений) дополнительного посещения пациенткой врача и сдачи анализов крови на гормоны не требуется.
Инструкция по введению препарата «Прегнил»
Время введения ХГЧ решающим моментом в лечении, поэтому препарат должен быть введен точно в рассчитанное время!
Тщательно вымойте и высушите руки.
Приготовьте заранее: одноразовый шприц с иглой, 2 ватных шарика, смоченных 70% спиртом, и лекарство (ампула с сухим веществом).
Возьмите ампулу с сухим веществом из упаковки; удалите все пластиковые защитные покрытия.
Обработайте спиртовым шариком каждую ампулу.
Удалите колпачок с иглы, введите иглу прямо и устойчиво в центр резиновой крышки ампулы с растворителем.
Переверните ампулу верх дном.
Опустите поршень шприца для забора стерильного растворителя (в количестве 3 мл), после чего отсоедините пустую ампулу.
Удалите пузырьки воздуха из шприца путем легкого пощелкивания по нему или потряхивания его пальцами с последующим выдавливанием воздуха поршнем шприца.
Выберите место для внутримышечной инъекции. Натяните кожу в выбранном месте левой рукой.
Возьмите готовый к употреблению шприц и ватный шарик, смоченный спиртом, в правую руку. Обработайте кожу спиртом и спрячьте использованный шарик под левой рукой.
Держа шприц, как «метательное копье», введите под углом иглу в мышцу, после чего резким надавливанием на поршень выдавите все содержимое шприца, удалите иглу, обработайте место укола новым ватным шариком со спиртом.
Поместите использованные инструменты и медикаменты в контейнер для сбора мусора.
Всем доброво времени суток!!!
Всю информацию я ,к сожалению,уже нашла после того как мне была проведена стимуляция Клостилбегитом 2 цикла подряд. Иначе я бы на неё не согласилась без предварительного необходимого обследования которое не было проведено.
Думаю девочкам которым предстоит делать стимуляцию будет полезно и интересно почитать статью.Во всяком случае,они будут примерно представлять как она должна происходить и какие вопросы следует задавать своим Г во время её проведения!!!!
Схемы проведения стимуляции овуляции:
1 группа Кломифен цитрат (клостилбегит, кломид) - это препараты прямой стимуляции, приводящие к усилению выработки гормонов в гипотоламусе и гипофизе, которые в свою очередь стимулируют работу яичников (рост и созревание фолликула с яйцеклеткой). Частота наступления беременности при стимуляции овуляции кломифеном-30-40%.
Кломифен цитрат (клостилбегит, кломид) - это препараты прямой стимуляции, приводящие к усилению выработки гормонов в гипотоламусе и гипофизе, которые в свою очередь стимулируют работу яичников (рост и созревание фолликула с яйцеклеткой). Частота наступления беременности при стимуляции овуляции кломифеном-30-40%.
Стимуляция начинается со 2-5 дня менструального цикла в течении 5 дней, назначается таблетизированная форма препарата 1-2 раза в день. Ультразвуковой контроль за ростом лидирующего фолликула и реакцией эндометрия (слизистая оболочка полости матки) проводится на 7-11, 14-16 дни менструального цикла, на 14-16 день (при 28-30 дневном цикле) фиксируется достаточное созревание фолликула. Назначается введение препарата Хорионического Гонадотропина
 - прегнил, для фиксированной овуляции (гормон, способствующий овуляции - выходу яйцеклетки из лидирующего фолликула), рекомендуется половой контакт в этот день и на следующий. Ультразвуковое исследование проводится на 17- 19 день менструального цикла для подтверждения состоявшейся овуляции. С 16 дня менструального цикла назначаются препараты для поддержки функционирования желтого тела продуцирующего прогестерон, необходимый для подготовки эндометрия к прикреплению оплодотворенной яйцеклетки. Применяются препараты прогестерона (дюфастон
- прегнил, для фиксированной овуляции (гормон, способствующий овуляции - выходу яйцеклетки из лидирующего фолликула), рекомендуется половой контакт в этот день и на следующий. Ультразвуковое исследование проводится на 17- 19 день менструального цикла для подтверждения состоявшейся овуляции. С 16 дня менструального цикла назначаются препараты для поддержки функционирования желтого тела продуцирующего прогестерон, необходимый для подготовки эндометрия к прикреплению оплодотворенной яйцеклетки. Применяются препараты прогестерона (дюфастон , утрожестан,
, утрожестан,
 прогестерон
прогестерон ) в течении 10-14 дней. Тест на беременность (мочевой) проводится за 1-2 дня до менструации и в случае задержки менструации на 7-10 день присоединяется анализ крови на ХГ (хорионический гонадотропин, который вырабатывается при беременности), проводится также УЗИ для установления беременности.
) в течении 10-14 дней. Тест на беременность (мочевой) проводится за 1-2 дня до менструации и в случае задержки менструации на 7-10 день присоединяется анализ крови на ХГ (хорионический гонадотропин, который вырабатывается при беременности), проводится также УЗИ для установления беременности.
Кломифен обладает антиэстрогенным действием, которое может неблагоприятно повлиять на состояние слизи шейки матки в виде нарушения продвижения сперматозоидов и состояние не подготовленности эндометрия к прикреплению оплодотворенной яйцеклетки. Для устранения этого действия применяются в цикле стимуляции препараты эстрогенной направленности (микрофоллин , прогинова
, прогинова ).
).
Отсутствие или недостаточность эффективности в 1 цикле стимуляции (нет лидирующего и растущего фолликула в течении 10-15 дней после отмены клостилбегита) служит показанием к увеличению дозы препарата в следующем цикле !!!
Если эффект от стимуляции овуляции отсутствует, то это расценивается как снижение чувствительности к препарату. В этом случае показано проведение стимуляции препаратами другого ряда - гонадотропинами.
В цикле стимуляции овуляции клостилбегитом особое внимание заслуживают пациентки с нарушением жирового обмена, избыточной массы тела, повышением АД, отечностью, у которых стимуляция этим препаратом часто неэффективна.
Наряду с пациентками со сниженной чувствительностью к клостилбегиту, есть женщины с повышенной реакцией к препарату, проявляющейся в гиперстимуляции, при которой, увеличиваются размеры яичников, появляются небольшие боли внизу живота, вздутие живота, метеоризм, могут возникать кисты яичников. Данные проявления требуют лечения амбулаторно или в условиях стационара в течении 7-21 дня, в зависимости от степени тяжести проявления симптома гиперстимуляции. Риск онкологических заболеваний (рака яичников) при применении клостилбегита не велик, но существует при частом и длительном его применении.
2 группа
Пурегон , меногон
, меногон , гонал
, гонал - препараты гонадатропного ряда (гонадотропины - гормоны вырабатывающиеся в передней доли гипофиза головного мозга стимулирующие рост и созревания фолликулов в яичниках).
- препараты гонадатропного ряда (гонадотропины - гормоны вырабатывающиеся в передней доли гипофиза головного мозга стимулирующие рост и созревания фолликулов в яичниках).
Стимуляция начинается со 2-3 дня менструального цикла под контролем УЗИ, т.к. необходимо создать нужный ритм воздействия на фолликулы с начала менструального цикла, имитируя естественный цикл их роста и созревание. Обычно это ежедневная внутримышечная инъекция в одно и тоже время. Для оценки эффективности (образование лидирующего фолликула и его рост) воздействия данных препаратов и возможной их коррекции необходим УЗ контроль на 6-7; 9-11; 13-16 дни менструального цикла (при 28-30 дневном менструальном цикле). Иногда при необходимости УЗИ может быть назначено дополнительно для более точного ориентирования в клинической картине, оно позволяет выявить какие-то возможные затруднения при стимуляции. Например, плохой рост эндометрия на фоне хороших фолликулов, образование кист, или неравномерный рост фолликулов - все эти проблемы решаемы, главное вовремя определится!!!
При адекватном росте фолликулов и эндометрия, к середине менструального цикла 13-16 дню менструального цикла назначается овуляторная доза ХГ (прегнил) для контролируемой овуляции (выход яйцеклетки из лидирующего фолликула). Назначается половой контакт приближенно к этому времени (в день введения прегнила и на следующий день) . Контроль состоявшейся овуляции проводится на 17-19 день - УЗИ . Далее для поддержания функционирования желтого тела, образовавшегося в совулированном фолликуле, назначается препарат прогестерона ( утрожестан дюфастон, прогестерон) с 16 дна менструального цикла в течении 10-14 дней.
Тест на беременность мочевой проводится за 1-2 дня до менструации и при задержке менструации на 7-10 дней, присоединяется анализ крови на ХГ отражающий срок и состояние беременности.
При проведении стимуляции овуляции гонадотропинами под индивидуальным контролем и коррекцией достигаются высокие результаты наступления беременности.
Но иногда может быть повышенная, неадекватная реакция на применение эти препаратов, проявляющейся в гиперстимуляции. Своевременная коррекция и применение вспомогательных лекарственных средств в амбулаторных условиях или стационаре нивелирует данные проявления в течении 7-20 дней.
3 группа:Комбинированное применение клостилбегита и гонадотропинов. Частота наступления беременности 30-70%.
Начало стимуляции овуляции со 2-5 дня менструального цикла с применения клостилбегита в течении 5 дней, затем вводятся гонадотропины в течении 5-7 дней, под УЗ контролем, далее вводится препарат ХГ для фиксированного дня овуляции и проведения полового контакта в овуляторный день, и с 16 дня менструального цикла назначаются препараты прогестерона. Тесты на беременность проводятся в те же сроки, в том же объеме.
Следует отметить, что при установленном ведущем ановуляторном факторе бесплодия, можно ожидать положительного результата в 60-100% при проведении стимулирующего цикла овуляции. Кроме того, нарушение овуляции как единственный фактор бесплодия чаще встречается при генетически обусловленных нарушениях, которые не всегда подлежат лечению.
-------------------------------------------------------------------------------------------------------------------------------------------------------
Одним из наиболее "популярных" методов "лечения" у большинства врачей, которые не знают как еще по другому ускорить процесс наступления беременности у нетерпеливых будущих родителей, является стимуляция овуляции.
Зачастую его назначают всем и каждому безо всяких на то оснований.
Давайте разберемся, что такое стимуляция, зачем она нужна и можно ли без нее обойтись. Как ее нужно правильно проводить, чтобы избежать в будущем "неприятных последствий". 
В современной медицине стимуляция овуляции может производиться гормональными препаратами в том случае, если у женщины отсутствует собственная овуляция!!!! При этом важно помнить, что однократная стимуляция овуляции гормональными препаратами не имеет ничего общего с восстановлением собственной овуляции у женщины!!!!
Прежде всего нужно отметить, что гарантированно восстановить овуляцию можно только выяснив причину ее отсутствия и устранив все неблагоприятные факторы. И далеко не во всех случаях стимуляция овуляции может дать желаемый эффект, если причина ее отсутствия ранее не была установлена.
При постановке диагноза "отсутствие овуляции" очень важно помнить, что он не должен основываться на графиках базальной температуры (БТ) - даже за несколько циклов наблюдения, не говоря уже об единичном цикле исследования!!!! Это настолько дикое явление во врачебной практике, что не поддается никакой критике.
Именно таким образом ставится огромное количество липовых диагнозов и назначается лечение, которое не только не нужно, но и может нанести огромный вред совершенно здоровой женщине.
Максимум, в чем графики БТ могут помочь - это сподвигнуть на дополнительные обследования, если возникли какие-либо сомнения в наличии овуляции. Более серьезные выводы можно делать только после комплексного обследования!!!
Ни в коем случае не стоит начинать стимуляцию, если не оказались в норме такие гормоны как - гормоны щитовидной железы, пролактин и мужские гормоны. Подобные нарушения сами по себе могут препятствовать овуляции. Для начала стоит их привести в норму - возможно никакого другого лечения не потребуется и овуляция восстановится самостоятельно. 
"Побочные эффекты" стимуляции
Всегда помните о том, что любое медикаментозное лечение - это не просто "волшебная пилюля" для достижения разового(!) результата. Помимо заманчивых "плюсов", оно может иметь и различные негативные последствия (как кратковременные, так и долгосрочные) для вашего здоровья - проблемы ЖКТ и ЦНС, кистозные образования, гиперстимуляция яичников, апоплексия (разрыв) яичника, гормональные нарушения, раннее истощение яичников (ранний климакс), лишний вес,
- проблемы ЖКТ и ЦНС, кистозные образования, гиперстимуляция яичников, апоплексия (разрыв) яичника, гормональные нарушения, раннее истощение яичников (ранний климакс), лишний вес, многоплодная беременность(в нашем случае думаю это не минус,а плюс
многоплодная беременность(в нашем случае думаю это не минус,а плюс !).
!).
Наличие проблем с овуляцией косвенно говорит о нездоровье всего организма! Рассмотрите альтернативные варианты восстановления здоровья естественными, природными средствами. Меняйте свой образ жизни, мышления, питание. Есть много способов оздоровления. Начинайте бороться не "с болезнями", а "за здоровье"! Тогда и результат не заставит себя долго ждать!!!
Рассмотрите альтернативные варианты восстановления здоровья естественными, природными средствами. Меняйте свой образ жизни, мышления, питание. Есть много способов оздоровления. Начинайте бороться не "с болезнями", а "за здоровье"! Тогда и результат не заставит себя долго ждать!!! 
Если все же решено провести стимуляцию:
Первое, что необходимо сделать перед началом стимуляции и независимо от того, какими препаратами проводится стимуляция, обязательно нужно иметь на руках достаточно хорошие (или по крайней мере - пригодные для естественного зачатия, инсеминации или ЭКО/ИКСИ) результаты свежей спермограммы мужа на руках!!!!
Несмотря на то, какие результаты у него были в позапрошлом году или сколько было детей в предыдущем браке, анализ нужно сделать непосредственно перед планированием лечения методом стимуляции, чтобы исключить напрасные траты денег на препараты  и не подвергать ненужной опасности здоровье женщины!!!
и не подвергать ненужной опасности здоровье женщины!!!
Если врач предлагает вам обследовать мужа только после одного-двух-трех или более месяцев неудачных стимуляций - уходите от такого врача! Такая халатность не заслуживает никакого доверия и может очень дорого обойтись вам и вашему здоровью. Еще лучше - если у вас перед началом стимуляции будут на руках результаты исследований маточных труб на проходимость - ГСГ или лапароскопии, если вам не предстоит ЭКО/ИКСИ.
-------------------------------------------------------------------------------------------------------------------------------------------------------
Условия для проведения стимуляции овуляции(вот так и должно быть в идеале!):
1. Обследование супружеской пары.
Список анализов:
ВИЧ (оба супруга)
Сифилис (оба супруга)
Гепатит В (оба супруга)
Гепатит С (оба супруга)
Мазок на степень чистоты (женщина)
Бактериологические посевы: хламидии, микоплазма, уреаплазма, трихомонада, кандида, гарднерелла ( оба супруга)
Мазок на онкоцитологию (женщина)
Заключение терапевта о возможности вынашивания беременности
УЗИ молочных желез
Исследование крови на антитела к краснухе, то есть наличие иммунитета (защиты) у женщины
2. Проходимые маточные трубы.
Поскольку оплодотворение происходит в маточной трубе («Физиология зачатия») важным условием для наступления беременности являются проходимые маточные трубы. Оценка проходимости маточных труб может проводиться несколькими методами:
Лапароскопия
Трансвагинальная гидролапароскопия
Метросальпингография
Поскольку, для каждого метода есть свои показания, выбор метода определяется совместно Вами и Вашим лечащим врачом на приеме.
3. Отсутствие внутриматочной патологии
Любые отклонения со стороны полости матки препятствуют наступлению беременности («Внутриматочная патология»). Поэтому, при наличии у женщины указаний на травматизацию слизистой оболочки матки (выскабливания полости матки при абортах и кровотечениях, воспаление слизистой оболочки матки - эндометрит, внутриматочная спираль и другие факторы) рекомендуется проведение гистероскопии для оценки состояния полости матки («Гистероскопия»).
4. Удовлетворительное качество спермы
Удовлетворительное качество спермы - отсутствие мужского фактора бесплодия. В том случае, если не планируется проведение внутриматочной инсеминации, перед стимуляцией овуляции рекомендуется проведение посткоитального теста («Посткоитальный тест»).
5. Отсутствие острого воспалительного процесса
Отсутствие острого воспалительного процесса любой локализации. Любое воспалительное заболевание является противопоказанием для проведения многих диагностических и лечебных процедур в медицине, поскольку несет в себе риск ухудшения состояния пациента.
-------------------------------------------------------------------------------------------------------------------------------------------------------
Второе, что необходимо запомнить - любая стимуляция должна производиться под строгим контролем врача и ультразвукового мониторинга!!!! Постоянное наблюдение позволит врачу с уверенностью судить о реакции организм на препараты, контролировать рост фолликулов, наступление овуляции и др., а так же корректировать назначения различных препаратов и предотвращать возможные проблемы (возникновение фолликулярных кист, гиперстимуляция без врачебного контроля могут очень дорого вам обойтись) в процессе стимуляции.
Постоянное наблюдение позволит врачу с уверенностью судить о реакции организм на препараты, контролировать рост фолликулов, наступление овуляции и др., а так же корректировать назначения различных препаратов и предотвращать возможные проблемы (возникновение фолликулярных кист, гиперстимуляция без врачебного контроля могут очень дорого вам обойтись) в процессе стимуляции.
Так как любая стимуляция - это серьезный риск для здоровья! Халатное отношение может привести не только к проблемам со здоровьем, но и создать угрозу жизни женщины. Если врач предлагает вам прийти на прием или УЗИ только "через пару-тройку месяцев неудач", "когда график станет двухфазным" и т.д. - уходите от такого врача!
Немного о припаратах, используемые для стимуляции овуляции:
"Клостилбегит" - препарат, используемый для стимуляции овуляции, усиливает секрецию гонадотропинов (пролактина, ФСГ и ЛГ), стимулирует овуляцию. После нескольких неудачных курсов клостилбегита при отсутствии овуляции, либо полного отсутствия роста фолликулов следует провести дополнительное обследование и пересмотреть методы лечения!!! Даже по инструкции "Клостилбегит" не рекомендуется принимать более 5-6 раз в жизни. Последствия злоупотребления препаратом могут быть достаточно плачевными, вплоть до "раннего истощения яичников" (или "раннего климакса"). С подобным диагнозом дальнейшее лечение бесплодия с собственными яйцеклетками женщины может оказаться под большим вопросом, а в отдельных случаях - просто невозможным.
При выборе препарата для стимуляции следует помнить, что Клостилбегит отрицательно влияет на рост (пролиферацию) эндометрия, поэтому при заведомо тонком эндометрии в анамнезе (менее 8 мм) лучше выбрать другие препараты для стимуляции.
"Меногон" - Гонадотропин менопаузный, содержит ЛГ и ФСГ. Оказывает фолликулостимулирующее и гонадотропное действие. Увеличивает концентрацию половых гормонов в плазме. У женщин вызывает повышение концентрации эстрогенов в крови и стимулирует рост яичников, созревание в них фолликулов и овуляцию, вызывает пролиферацию эндометрия.
"Пурегон" - оказывает эстрогеноподобное действие, восполняет дефицит ФСГ, стимулирует развитие фолликулов и синтез стероидов. Индуцирует развитие множественных фолликулов при проведении искусственного оплодотворения.
Что и как должно происходить в цикле со стимуляцией:
Обычно стимуляция клостилбегитом начинают на 5-й день (и заканчивается на 9-й) назначаю по 50г (1 таб.) 1 раз в день, а стимуляция гонадотропинами (меногон, пурегон и др.) на 2-й день цикла (и заканчивается в среднем дней через 10 - это должен определить врач, наблюдая за процессом стимуляции). Но в каждом индивидуальном случае окончательное решение о сроках начала и продолжительности стимуляции остается за лечащим врачом (и зависит от состояния матки и яичников пациентки).
Первое УЗИ обычно проводят через несколько дней после начала стимуляции. Далее УЗИ проводится через каждые два-три дня (в зависимости от состояния матки и яичников при осмотре врач может назначить следующий осмотр раньше или позже) до того дня, пока фолликулы не дорастут до необходимых размеров - около 20-25мм.
После этого (независимо от схемы стимуляции) назначается укол ХГЧ (хорионический гонадотропин) (препараты: Гонакор ; Прегнил; Профази
; Прегнил; Профази Хорагон
Хорагон ). Необходимая дозировка подбирается на усмотрение врача (обычно это около 5000-10000 ЕД или 500-1000МЕ). Он способствует "запуску" процесса овуляции и предотвращает возможность регрессии фолликулов и образования фолликулярных кист.
). Необходимая дозировка подбирается на усмотрение врача (обычно это около 5000-10000 ЕД или 500-1000МЕ). Он способствует "запуску" процесса овуляции и предотвращает возможность регрессии фолликулов и образования фолликулярных кист.
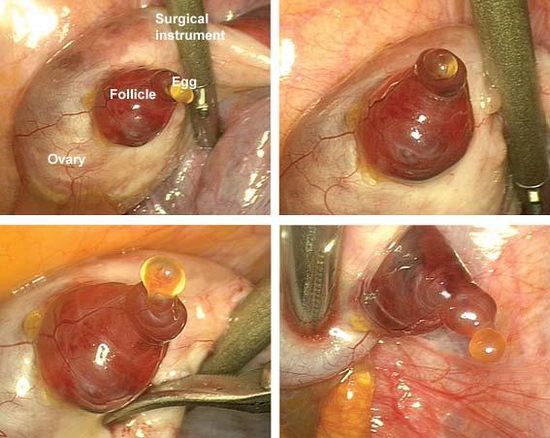 Овуляция обычно происходит через 24-36 часов после укола ХГЧ, которую подтверждают на УЗИ-обследовании и только после этого назначают дополнительную "поддержку" яичников (желтого тела) - прогестерон или утрожестан
Овуляция обычно происходит через 24-36 часов после укола ХГЧ, которую подтверждают на УЗИ-обследовании и только после этого назначают дополнительную "поддержку" яичников (желтого тела) - прогестерон или утрожестан (а не с 11, 15, 16 или любого другого дня, как у нас принято делать у многих врачей).
(а не с 11, 15, 16 или любого другого дня, как у нас принято делать у многих врачей).
Сроки и частота половых актов или инсеминаций при стимуляции назначаются врачом индивидуально исходя из мужского фактора. При хорошей спермограмме это обычно - через день (либо каждый день), начиная со дня укола ХГЧ и до образования желтого тела (когда овуляция уже произошла).
Искренне желаю скорейшего всем запузячивания,лёгкой счастливой Б и долгожданных родов здорового малыша!!!!
При создании поста были использованы следующие материалы:
Я же говорила, что вернулась, вот теперь терпите вытаскиваю из "широких штанин" огромный пост для помпушек, вроде меня. Авось, что интересное и полезное найдете).