Очень понравилась статья! Сама терзаюсь стоит ли расстраиваться или нет, что, зачем и для чего.
И скорее всего все мои страхи и переживания возникли из-за отсутствия информации, эта статья довольно понятно рассказывает о скрининге. А уж в остальном выбор всё равно за нами.
Подруга плакала у меня на плече, зажав в дрожащих руках документ из женской консультации. Казалось бы, должна радоваться долгожданной наступившей беременности и скорому материнству. Тем не менее, какие-то несколько строчек и цифр выбили ее из привычного ритма жизни. Внимательно читаю выделенную жирным строку в «страшной» бумажке из медучреждения: «Результат скрининга на Синдром Дауна - Пороговый риск». «За что мне все это - не понимаю, - продолжала всхлипывать подруга. - Меня направили на консультацию к специалисту-генетику, а значит - все серьезно».
Женщина в группе риска
Пытаясь разобраться в этом вопросе, отправляюсь в женскую консультацию. Мне хотелось выяснить, что за обследование проходила моя подруга, в результате которого ее радостное ожидание малыша неожиданно сменилось на страх, тревогу и беспокойство. Мне объяснили, что повсеместное пренатальное (дородовое) обследование всех беременных женщин в женских консультациях проводится с целью выявления врожденной и наследственной патологии у плода. Этот комплекс мероприятий называется пренатальным скринингом. Беременная женщина проходит его в несколько этапов, состоящих из ультразвуковых обследований (ультразвуковой скрининг) и сдачи крови из вены для исследования биохимических маркеров (биохимический скрининг) в строго определенные сроки. Моя подруга сдавала кровь и делала УЗИ на 12-ой неделе. Это был скрининг первого триместра. По его результатам можно обнаружить грубые дефекты развития и сформировать группы риска по хромосомной патологии плода. Результаты обследования значили, что подруга попала в группу риска. Теперь, как мне разъяснили, ей требовалась консультация у специалиста-генетика.
Забрав необходимые документы и направление, отправляемся на консультацию. Подруга уже не ревет. Вся внутренне напряженная, а с виду - притихшая и подавленная, она едет, готовая услышать любой приговор.
В коридорах консультативного центра женщин с той же проблемой, как у моей подруги, нам встретилось предостаточно. Состояние у всех было практически аналогичное: с глазами, полными тревоги, женщины ожидали консультации у кабинета специалиста-генетика.
В какой-то момент понимаю, что за этой дверью сидит человек, специалист, от действий которого будет зависеть дальнейшее мировосприятие беременной женщины. Он должен подобрать какие-то особые слова, чтобы не нарушить формирующуюся тонкую связь между будущей матерью и ее плодом. А это - большая ответственность. Чтобы женщина воспринимала ситуацию адекватно медику во время консультации нужно выдать необходимый оптимальный объем достоверной информации. Именно ее отсутствие, как я убедилась, и вызывает у женщины, попавшей в группу риска, бурю негативных эмоций и бессонницу.
Вот, наконец, проходим с подругой, уцепившейся за мой рукав, в заветный кабинет. Женщина с приветливым выражением лица приглашает нас присесть за стол напротив нее. Пользуясь случаем, прошу у нее разрешения на интервью и получаю согласие. Специалист Медико-генетического научного центра РАМН, кандидат медицинских наук Окунева Елена Григорьевна изо дня в день консультирует будущих мам. Она выразила надежду, что этот материал поможет восполнить информационный пробел в области пренатального обследования беременных и сбережет нервные клетки женщин.
- Елена Григорьевна, в каком состоянии приходят женщины к Вам на консультацию?
- Каждая беременная женщина приходит на беседу, находясь в состоянии стресса, то есть человек близок к нервному срыву. Считаю, что это отчасти происходит потому, что в системе организации массового скрининга отсутствует этап предварительного консультирования. Большинство будущих мам не имеют четкого представления, зачем вообще нужен этот анализ, какие в нем оцениваются параметры, как правильно реагировать на его результаты. Распространение такой информации необходимо проводить на уровне женских консультаций: вручать женщинам при постановке на учет информационные листки, развешивать плакаты.
- Получается, что всю эту работу приходится выполнять Вам?
- Конечно, когда ко мне приходят будущие мамы, и я вижу провалившиеся от бессонницы и тревожных дум глаза, моя задача в первую очередь заключается в том, чтобы их успокоить. Прежде чем начать консультирование по анализам, я всегда в короткой форме стараюсь изложить теоретические основы, для чего вообще делается пренатальное обследование. Понятно ведь, что если я сразу начну разбирать ее результаты, она ничего не поймет, т.к. не подготовлена. А во время беседы женщина расслабляется.
Я обычно объясняю, зачем нужны скринирующие программы. Рассказываю о необходимости при ее помощи сделать выборку, т.е. отсеять из всей массы беременных ту группу, с которой мы будем работать дальше. Скрининг беременных проводится обычно в два этапа: в 1-ом триместре (с 10 по 13 неделю) и во 2-ом (с16 по 20 неделю). Основная идея обоих этих скринингов - выявить группу риска, а точнее рассчитать для каждой беременной женщины индивидуальный риск по рождению ребенка с определенной группой наследственных заболеваний. Это так называемые хромосомные болезни, причина которых в изменении числа или строения хромосом. Но, учитывая, что для расчета риска в полном объеме нужен достаточно большой статистический предварительный материал, мы в основном рассчитываем риск по самому частому наследственному заболеванию - Синдрому Даун, когда у ребенка присутствует лишняя 21 хромосома.
- То есть, чтобы узнать, попадает ли беременная женщина в группу риска, она должна сдать кровь в определенный период?
- Да, у женщины берется кровь из вены, и в ней смотрят содержание веществ, которые вырабатываются фетоплацентарным комплексом, куда входит плод, плацента, плодные оболочки. Далее смотрят, изменилось ли содержание веществ в крови, и рассчитывают риск по рождению больного ребенка, но здесь есть одно «но». Во первых, мы смотрим вещества в крови, а повлиять на величину показателей могут общее состояние организма, прием лекарств и т.д. Параметры могу измениться в любую сторону. Более того, вещества предварительно проходят через плаценту, ее состояние также влияет на значения показателей. Поэтому, пытаясь по ним оценить состояние здоровья плода, нужно всегда помнить, что внешние факторы могут выходные данные исказить. Результат анализа не является абсолютным. Мы не можем по нему поставить диагноз, а в состоянии лишь предположить что-то. Но любое предположение нуждается в уточнении. Беременной женщине необходимо в день сдачи крови пройти также и УЗИ-исследование.
- Оценка риска должна проводится по результатам нескольких исследований: анализу крови и результатам УЗИ?
- В идеале - конечно. Очень большую помощь в прогнозе и рекомендациях для женщин оказывает УЗИ-диагностика. К оценке состояния здоровья плода нужно подходить комплексно, то есть учитывать результаты биохимического и ультразвукового исследований. Вообще, сочетание биохимического скрининга с качественно выполненным УЗИ повышает точность прогноза до 80%. Есть такое Международное общество медицины плода (Fetal Medicine Foundation - FMF), штаб-квартира расположена в Лондоне. Так вот мы работаем по их стандартам. Cпециалисты этой организации разрабатывают методы скрининга, исследуют результаты и внедряют в практику. У нас в России они проводят конференции, семинары по таким проблемам. Это очень значимые для нас мероприятия. Отдельную информацию можно получить на их сайте. Медики этого центра разрабатывают нормативы не только по УЗИ-диагностике, но и по биохимическому скринингу. Очень большое значение они придают комбинированному подходу при оценке возможного наличия патологии у плода. Все нормативы для определенного срока беременности известны. При ультразвуковом скрининге первого триместра надо посмотреть маркеры хромосомного заболевания, то есть не пороки развития, а особенности строения плода. Они могут быть как у больных, так и у здоровых плодов, но у больных они встречаются чаще. Поэтому, когда мы их видим, то обязательно учитываем. К сожалению, у нас при массовом скрининге это происходит не всегда. Даже в столичной системе скрининга, в основном, из-за технических проблем не все показатели УЗИ-исследования берут в расчет. Вывод очевиден - первичный этап ультразвукового скрининга проводится на низком уровне.
- А что конкретно имеется в виду?
- Например, во время УЗИ помимо фиксирования копчико-теменного размера (КТР) плода крайне желательно померить воротниковую зону, то есть толщину воротникового пространства (ТВП) плода. Сразу скажу, что эта работа - ювелирная, расчет идет в миллиметрах. Не во всех женских консультациях есть возможность достаточно хорошо его померить. Это связано с качеством аппаратуры, недостатком хороших специалистов и конечно, нехваткой времени. Представьте, какой поток беременных женщин должен принять специалист! Естественно, каждой он не может уделить необходимого количества времени. У нас в центре, например, на эту процедуру отводится 30 минут, что считается нормальным. Для женских консультаций - это, как правило, непозволительная роскошь. И хотя программа для расчета риска предусматривает использование параметра ТВП, его не учитывают. Не учитывают потому, что измерение проведено некорректно и может дать дополнительную погрешность. А ведь показатель ТВП плода несет в себе важнейшую информацию. Его измеряют при расположении ребеночка в профиль. В области шеи у него есть лимфатический мешок. Для снятия показаний измеряется расстояние между его внутренними стенками. Желательно, чтобы оно было не больше 2,5 мм, если этот размер 3 мм и более - есть большая вероятность наличия у плода патологии. Например, если у плода есть хромосомное заболевание, порок сердца, грубая скелетная патология или тяжелое заболевание почек, то внешне на УЗИ они могут никак не проявляться. При этом воротниковая зона в связи с нарушением лимфообращения бывает расширена. Значит, мы условно относим плод к группе риска и наблюдаем, что же явилось этому причиной. Хотя на самом деле ТВП плода - это только один из УЗИ-маркеров раннего срока. Есть и другие маркеры, например, венозный кровоток, лицевой угол. На конференциях FMF этой проблеме придают большое значение. Правда, в Москве и регионах не так много специалистов, которые эти параметры смотрят. Несмотря на то, что практически в каждом областном центре есть медико-генетическая консультация либо кабинет медицинской генетики.
- А как давно программа массового скрининга беременных женщин получила широкое распространение?
- Что касается скрининга второго триместра, то у нас он существует уже лет 20. Скрининг первого триместра более молодой, но и более информативный. У нас в центре он получил распространение с 2003 года, а в Москве и Московской области начал внедрятся активно где-то с середины 2005 года. Может быть, к распространению таких мероприятий наши власти подтолкнула существующая неутешительная статистика по детской инвалидности. Считается, что у нас в стране 5% детей появляются на свет с пороками развития или наследственными заболеваниями - это достаточно высокая цифра. В Федеральной программе «Дети России» отмечено, что только 30% новорожденных могут быть признаны здоровыми.
Что касается заболевания Синдрома Дауна - оно не самое тяжелое, но в большинстве случаев родители отказываются от таких детей, а это - нагрузка на общество. Все эти детишки находятся на иждивении государства. Внедряя программу пренатального обследования беременных женщин, государство, вероятно, решило таким образом себя защитить. Но до сих пор система скрининга четко не отработана. По возможности, выявляя такие плоды, мы предлагаем семье принять решение, готова ли она воспитывать такого ребенка.
Но в вашем конкретном случае (Елена Григорьевна кладет перед собой результаты анализов моей подруги) поводов для беспокойства пока нет. Сейчас я подробно вам расскажу, что означают цифры вашего анализа. При скрининге первого триместре мы смотрим уровни свободной бета-субъединицы хорионического гонадотропина (бета-ХГ) и ассоциированного с беременностью белка А (PAPP-A). Вот указана концентрация этих веществ в крови, а рядом - значение медианы. Сравнивать полученный показатель нужно с медианой. Медиана - понятие статистическое. Это наиболее часто встречающееся значение в норме. Допустим, мы возьмем 100 беременных женщин и померим у них в первом триместре, например, на 11 неделе, PAPP-A. Далее будет известно, что все они родили здоровых детей. Теперь мы смотрим, какой же PAPP-A был у них на 11 неделе. Допустим, у 5 женщин он равнялся 6-ти единицам, у 10 - 7-ми, у 65 - 9-ти. Значит, 9 мы принимаем за медиану. По-хорошему медианы в программу расчета для каждой популяции должны быть набраны свои. Ведь в Москве, Московской области свой этнический состав, в ином регионе - другой и т.д. Это обстоятельство при расчетах риска, к сожалению, не учитывается. В нашей лаборатории есть программа, четко набранная на московской популяции, но широко она не распространена. Может она и не идеальная, но более точная, чем та, по которой делали расчет вам. В стандартную программу расчета риска значение медианы уже зашито. Риск рождения ребенка с болезнью Дауна обычно рассчитывается с помощью программы Life Сycle
Рядом с медианой указаны значения МоМ (multiples of median) - это кратность норме. Полученную в анализе концентрацию делят на медиану и выводят значение МоМ. Границы норм для МоМ - от 0,5 до 2,0. Ваше значение - в пределах нормы.
Но определение МоМ - промежуточный этап.
- Какой расчет проводится на основном этапе?
- Любая программа расчета риска по скринингам берет за основу показатель возраста. Базовым для каждой женщины является возрастной риск, остальные показатели его лишь модифицируют. На втором этапе полученные данные вводятся в программу и рассчитывают значения риска наличия у плода Синдрома Дауна и Синдрома Эдвардса. Синдрома Эдвардса мы боимся меньше, чем Синдрома Дауна (СД). Потому что СД - болезнь коварная, она иногда себя никак не проявляет. Есть опасность ее пропустить. А Синдром Эдвардса встречается реже, он обязательно проявит себя на биохимическом скрининге или на УЗИ. В вашем случае по результатам скрининга на СД вы получили пороговый риск.
- Что это значит?
- Я объясню, почему вас напрягли и отправили консультировать. Вообще, существует градация риска: низкий, пороговый и высокий. Эта градация нужна для того, чтобы знать, что женщине делать дальше. Если риск низкий - есть такие счастливицы - мы с ними не встречаемся, они спокойно донашивают свои беременности. У них значение риска наличия у плода Синдрома Дауна от 1/350 и ниже.
В вашей ситуации я провожу с вами беседу на предмет того, что надо определиться, в какую группу в дальнейшем женщину нужно перевести - с низким или высоким риском. Поэтому во втором триместре необходимо сделать второй биохимический скрининг. Хотя я к нему отношусь более прохладно, он не такой чувствительный. Показатели менее реагируют на больной плод, чем в период скрининга первого триместра. А вот на 22-23 неделе можно сделать качественное УЗИ. Плод к этому времени достаточно хорошо сформировался. С одной стороны он уже достаточно большой, чтобы его можно было рассмотреть, а с другой стороны он еще не занимает всю полость матки. То есть его можно рассмотреть со всех сторон и оценить, нет ли отклонений. Если все благополучно по результатам второго скрининга и УЗИ-диагностике, женщину условно переводят в группу низкого риска.
- То есть женщине с пороговым риском от первого скрининга до второго приходится сидеть как «на иголках», ожидая результат?
- Что поделаешь, важен положительный настрой. Сегодня FMF пропагандирует популярную систему обследования - систему «одного шага». Это когда за одно посещение диагностического центра пациентка комплексно решает вопрос об индивидуальном риске хромосомных заболеваний у плода и при его повышении немедленно обследуется с применением инвазивных методов. Но у нас такой подход к женщине, к сожалению, не распространен.
- А если женщина попала в группу высокого риска?
- Да, есть такие несчастливицы. Значение риска наличия у плода Синдрома Дауна у них от 1/250 и выше. С такими женщинами мы работаем дальше и предлагаем решить вопрос о проведении пренатального кариотипирования плода, те определения хромосомного набора плода до рождения. Для этого нам нужны клетки плода. Ребенок находится внутри мамы и с помощью другой процедуры, кроме как инвазивной (прокола), мы эти клетки пока получить, к сожалению, не можем. Эта процедура может выполняться, начиная с 10 недели беременности. Как правило, в интервале с 10 по 24 неделю мы стараемся провести эту диагностику плода, если семья хочет. На ранних сроках с 10 по 14 неделю обычно берется кусок плаценты (плацентоцентез). Потому что плацента и зародыш развивается из одной и той же оплодотворенной яйцеклетки, и имеют одинаковый хромосомный набор. В средние сроки 17-18 недель берут околоплодные воды (амниоцентез) - самая старая процедура. Начиная с 21 недели можно брать кровь из пуповины (кордоцентез). Все эти 3 материала содержат клетки плода. Эти процедуры делаются одноразовыми иголками. Клетки плода мы извлекаем наружу, отправляем в цитогенетическую лабораторию. Из клеток выделяют хромосомы, окрашивают и под самым обычным микроскопом смотрят и считают их количество. В отдельных случаях исследуют структуру хромосомы. После этой процедуры мы уже говорим не о вероятности, а объявляем диагноз - есть у плода хромосомное заболевание или нет. Если все в порядке, женщина спокойно донашивает свою беременность до конца. Если заболевание есть, мы семье рассказываем, в чем оно заключается, как будет протекать и к чему приведет. Вообще подобная мутация происходит в момент зачатия, то есть в половых клетках. Не все хромосомные заболевания - это какой-то приговор. Некоторые из них протекают мягко и не имеют клинических проявлений. Все это мы объясняем семье. Если семья приняла решение, что не готова иметь ребенка с таким заболеванием, то я пишу заключение о том, что беременность может быть прервана по медицинским показаниям. Это достаточно серьезное решение.
- А сама процедура кариотипирования безопасна для здоровья женщины?
- Как любое медицинское исследование, процедура имеет риск осложнений. После ее проведения суммарный их риск - 2-3%. Из них 1% - это выкидыши после процедуры и 1-2% - возникновение кровотечения, подтекания околоплодных вод или инфицирование. Основной риск связан с проколом. Другое дело, что технически амниоцентез - самая простая процедура. Проколол в любом месте, набрал немного амниотической жидкости и делаешь исследование. Поэтому, когда мы консультируем по результатам скрининга, мы все эти моменты учитываем. К оценке риска и рекомендациям нужно подходить очень аккуратно. С одной стороны страшно пропустить больной плод, а с другой - бывают сложные ситуации. Ведь иногда женщина приходит с проблемным акушерским моментом: у нее, допустим, эта беременность долгожданная и очень желанная. Если мы если ей порекомендуем эту процедур, а у нее произойдет выкидыш, то для всех это будет трагедией. Поэтому важно соблюсти равновесие, те постараться не пропустить пораженные плоды, и не назначить лишнего исследования. В конечном итоге решение о выполнении этой процедуры принимает женщина. Надо приучаться к тому, что ответственность за свое здоровье надо брать на себя. Мы сейчас переходим к медицине сотрудничества. Если женщина в чем-то сомневается, она может придти на повторную консультацию, выбрать специалиста, которому доверяет и принять взвешенное решение.
Плюс этой процедуры кариотипирования - точность диагностики. Мы уже не гадаем на кофейной гуще.
- Какой из методов - плацентоцентез, амниоцентез или кордоцентез - дает более точный результат?
- К амниоцентезу я отношусь очень осторожно, хотя во многих центрах им увлекаются. Мне приходилось неоднократно беседовать с цитогенетиками по этому поводу, и они не склонны к проведению этого анализа. С одной стороны для врача эта процедура технически более проста. Но особенность ее такова, что прежде чем исследовать клетки околоплодной жидкости, нужно их достаточно долго выращивать - 2-3 недели. Это время, трудозатраты. Например, их можно растить, но они могут и не вырасти, значит, не будет результата. Есть еще один нюанс: когда клетки длительное время культивируются, в них может произойти самопроизвольная мутация. Она не будет иметь отношение к ребенку. Если цитогенетик видит мутацию, он ее фиксирует. Мы ведь смотрим не одну клетку, а не менее 11, и только после этого выдаем заключение. Если генетик видит самопроизвольную мутацию, то необходимо сделать дополнительный анализ, то есть женщине предлагается повторная инвазивная процедура. А это опять риск. Поэтому, на мой взгляд, метод кордоцентеза более рациональный. Мы берем клетки уже из пуповины плода, а они достаточно быстро растут (3-4) дня. В большем проценте случаев мы получаем надежный результат, не требующий повторного анализа.
- Елена Григорьевна, какой бы совет Вы дали женщинам, планирующим завести ребенка?
- К любой беременности нужно готовиться заранее: сдавать анализы, проверяться на инфекции, укреплять здоровье. Для этого может понадобиться даже целый год. Все затраты окупятся, ведь это большое счастье - рождение здорового малыша. Призываю всех женщин научиться быть ответственными за свое здоровье и здоровье будущих детей.
Светлана Петрушова

 Большой живот во время беременности еще не означает. Что у вас непременно родится крупный малыш. Но есть несколько признаков, по которым это можно определить с высокой степенью достоверности.
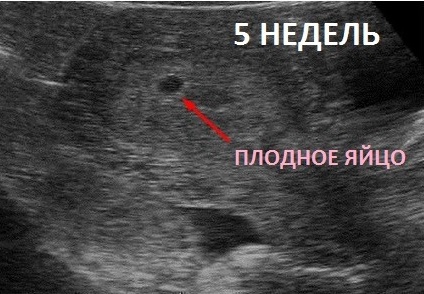
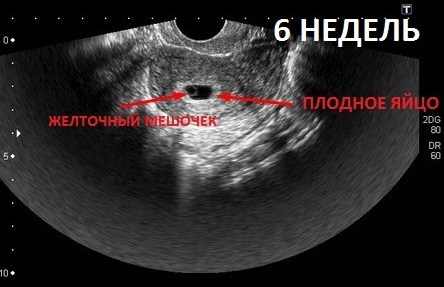
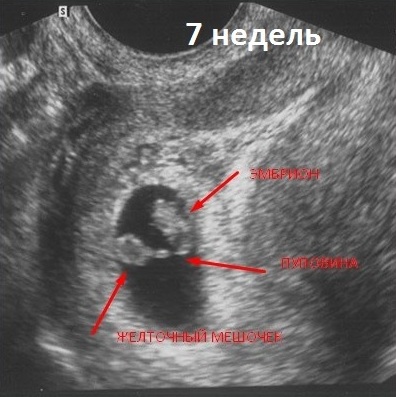
В первом триместре, примерно на 8-12-й неделе беременности, будущая мама проходит первое плановое УЗИ. Именно во время этого исследования специалист уточняет срок беременности, измеряет длину плода в сантиметрах, а точнее, его копчико-теменной размер ( КТР ). С этого момента крошечное существо приобретет для вас конкретные очертания. Впереди еще несколько месяцев, в течение которых малыш будет развиваться, крепнуть и готовиться к появлению на свет.
Большой живот во время беременности еще не означает. Что у вас непременно родится крупный малыш. Но есть несколько признаков, по которым это можно определить с высокой степенью достоверности.
В первом триместре, примерно на 8-12-й неделе беременности, будущая мама проходит первое плановое УЗИ. Именно во время этого исследования специалист уточняет срок беременности, измеряет длину плода в сантиметрах, а точнее, его копчико-теменной размер ( КТР ). С этого момента крошечное существо приобретет для вас конкретные очертания. Впереди еще несколько месяцев, в течение которых малыш будет развиваться, крепнуть и готовиться к появлению на свет.
 Крупный ребенок может родиться из-за некоторых недугов будущей мамы или из-за ее неправильного поведения во время беременности.
Неверно составленный рацион может пагубно отразиться на здоровье плода. Чаще всего крупныймалыш рождается у тех женщин, которые неправильно сочетают продукты и любят большие порции. Чтобы питаться правильно, придерживайтесь наших рекомендаций, составляя меню на каждый день.
Наследственность- второй по влиянию фактор, приводящий к развитию крупного плода. Если вы или муж родились крупными, будьте готовы к появлению на свет богатыря.
Сахарный диабет беременной вызывает повышение уровня глюкозы у малыша, что стимулирует избыточную секрецию инсулина в его организме. Этот гормон, как известно, является фактором роста. В этом случае вам потребуется постоянное медицинское наблюдение. Поэтому и в роддом придется лечь заранее, не позже 32-й недели. Врачи проследят за уровнем сахара в крови и моче и вовремя помогут вам.
Перенашивание беременности также приводит к избыточному весу плода. Ведь он про продолжает расти, несмотря на пропущенный лучший срок для рождения. Наблюдающий вас врач постарается этого не допустить и вовремя примет необходимые меры.
Крупный ребенок может родиться из-за некоторых недугов будущей мамы или из-за ее неправильного поведения во время беременности.
Неверно составленный рацион может пагубно отразиться на здоровье плода. Чаще всего крупныймалыш рождается у тех женщин, которые неправильно сочетают продукты и любят большие порции. Чтобы питаться правильно, придерживайтесь наших рекомендаций, составляя меню на каждый день.
Наследственность- второй по влиянию фактор, приводящий к развитию крупного плода. Если вы или муж родились крупными, будьте готовы к появлению на свет богатыря.
Сахарный диабет беременной вызывает повышение уровня глюкозы у малыша, что стимулирует избыточную секрецию инсулина в его организме. Этот гормон, как известно, является фактором роста. В этом случае вам потребуется постоянное медицинское наблюдение. Поэтому и в роддом придется лечь заранее, не позже 32-й недели. Врачи проследят за уровнем сахара в крови и моче и вовремя помогут вам.
Перенашивание беременности также приводит к избыточному весу плода. Ведь он про продолжает расти, несмотря на пропущенный лучший срок для рождения. Наблюдающий вас врач постарается этого не допустить и вовремя примет необходимые меры.

